Így határozott névelővel, mert azt hiszem kevesen nem tudják, miről van szó, hogy mi az, ami felborzolta az elmúlt napokban a kedélyeket. És így határozott névelővel, mert kevés ilyen káros írás jelent meg mostanában, amit egy darabig biztos, nem felejtünk el.
Az, hogy a szülés témájában megjelenő írások, híradások nagy részében szerepel legalább 1-2 olyan mondat (fotó), aminek az olvasása közben minimum felszisszen az ember, nem újdonság, de naívan bízni lehetett abban, hogy lassan azért csak kikopnak ezek. Ez az írás viszont egy mozdulattal rántott minket vissza a hazai rögvalóságba. Nincs benne olyan bekezdés, amit ne kellene pontosítani, javítani, kiegészíteni, vagy egyszerűen kikérni magunknak, hogy velünk, rólunk, helyettünk, felettünk így ne beszéljenek se orvosok, se újságírók. Az, hogy szakmailag olyan ez az írás amilyen, az is egy dolog, de hogy vajon milyen apropóból van a nem a doktoroktól idézett mondatoknak is ugyanolyan felhangja, hogy miért süt minden sorból, a szakaszok címadásából, hogy a nők inkompetensek, ostobák, felelőtlenek, és olyan dologba próbálnak szót kérni, amihez semmi képzettségük, semmi hozzáértésük, az már végképp felfoghatatlan. Próbálnám belemagyarázni, hogy mivel cikksorozat, aminek az első részében aktivisták, második részében anyák szólaltak meg, kiegyensúlyozott úgy lesz, ha a szülészorvosok is kifejthetik az álláspontjukat, arra viszont nincs magyarázat, hogy az írók egy az egyben átveszik a riportalanyok attitüdjét. Amilyen nagyon örültem, hogy a Telex fogalkozik ezzel a témával, annyira vagyok most szomorú. Tudom, hogy újságíróként nem lehettek egyszerű helyzetben, de, hogy az első két részből annyi tanulság nem csapódott le, hogy ez a rész így több, mint problémás, az teljesen érthetetlen.
Először arra gondoltam, csak melléteszem a honlapomra feltöltött 250 oldalnyi anyag linkjét, mert a cikk legnagyobb részéhez van már fent kutatásokkal alátámasztott anyag (update: az írott anyag már nem elérhető az oldalon - szerk.). De annyi mindenhez fűznék még kommentárt, hogy képtelen voltam annyiban hagyni, és egy már megírt anyag linkjére korlátozni magam, hogy elemeire kellett szedjem. Végül csak lett benne korlát, de így is 30 oldal. Idéztem benne az 1000 oldalas könyvből is... Aki higgadt, párbeszédet el nem vágó megszólalást vár el, legyen szíves ne kattintson rá. Ebben a kapcsolatban mint anya, mint nő én vagyok a bántalmazott fél. Nem fogok csendesen hallgatni, meg csak higgadtan szépeket mondani, hogy majd nehogy a viselkedéssemmel azt váltsam ki, hogy a másik miattam ne akarjon változni. Hát, akarna ő szegény, de ha én így viselkedek, nem lehet. Ugye senki nem gondolja ezt komolyan?
“Farosan, négykézláb, állva, vízben – használati kézikönyv terhességhez és szüléshez” címmel jelent meg a Telex, a hazai szülészeti ellátás jelenlegi helyzetét körbejáró cikksorozatának legújabb része. A címadás - már, hogy használati kézikönyv - azt sugallja, hogy szakmailag megalapozott, legfrissebb kutatási eredményekre és evidenciákra épülő írás készült, amit bátran olvashatnak, és tehetnek magukévá nem csak a várandósok, de azok is, akik bármilyen okból képbe szeretnének kerülni a szülés-születés témájával. A cikksorozat első két része után azt gondolnánk, a Telex újságírói kellőképpen elmerültek a témában ahhoz, hogy mostanra értsék és tudják, milyen sok sebből vérzik a hazai szülészeti ellátás, így finoman szólva is érthetetlen, hogy jöhetett le a legújabb rész anélkül, hogy ahhoz bármilyen szerzői kiegészítést, vagy más szakember szakmai álláspontját hozzáfűzték volna. Hogy miért gond ez? Mert a cikk tökéletes, hibátlan látlelete annak, hogy mi jellemzi a hazai szülészeti ellátást. Mondhatnánk, hogy ez jó, mert legalább azt nem kell bizonygatni, hogy tényleg a rutin és az elavult gyakorlatok uralják a szülészeteket. Ettől a cikktől kevés ékesebb bizonyítéka van ennek. Gyakorlatilag egyszerre teszi feleslegessé a Szülészeti Adatbázis adatgyűjtését, és támasztja alá az anyai tapasztalatok alapján megismert számokat. Emellett pedig végtelenül káros, hogy megjelent ez az írás, hiszen miközben keresztbe vágja a korszerű gyakorlat megvalósulásáért évek, évtizedek óta keményen dolgozó szakemberek, szülők, nagyszülők munkáját, hamis bizonyosságot ad azoknak, akik eddig sem akartak (tudtak) kinézni abból az információtól elzárt kockából, amibe ez a feudális, patriarchális rendszer oly régen belekényszerítette őket, és azoknak is, akik hasonló szellemben végzik a munkájukat. Tudom, szülész doktori cím nélkül súlytalan minden szó, amit ejtek, de azért megmutatom, hogy mindössze anyaként, perinatális szaktanácsadóként és szülészeti aktivistaként, csak az elmúlt néhány évben mit tanultam én a szülés élettani folyamatáról, az egyes beavatkozások előnyeiről, hátrányairól, alkalmazásuk indokoltságáról. Nem azért, mert azt gondolom, hogy én vagyok a megfelelő szakember, hogy elemeire szedjem ezt az írást, hanem mert képtelen vagyok szó nélkül elmenni mellette. Azonban leírni sem fogok tudni mindent, mert annyi téves információ szerepel benne, amire képtelenség egy lélegzetvétellel reagálni. Viszont éppen ezeknek a tévhiteknek a felszámolására, az információhoz való hozzáférés támogatására írtam azt a 250 oldalas anyagot, amiből később a szülésfelkészítő videós kurzusok lettek, ezért készült el a Szülésfelkészítő kártyacsomag, és ezért tartok webinárokat, szülésfelkészítőket. Az egyes részeknél linkelem, az oldalon hol olvasható részletesebben az adott témáról (update: az anyag lekerült az oldaról - szerk.).
“A terhességgel és a szüléssel kapcsolatban még mindig számtalan tévhit kering az interneten és a különböző Facebook-csoportokban, a kismamák a végtelenségig képesek hergelni egymást ezekkel, aminek következménye egyenes út a bizonytalansághoz. A várandósságról szóló sorozatunk harmadik részében ezért összegyűjtöttük a témához kapcsolódó, leggyakoribb tévhiteket. Két, több évtizedes tapasztalattal bíró szülész-nőgyógyász válaszol a terhesség során és a szülőszobában felmerülő kérdésekre.”
Így indul a cikk. A felütés: az internet népe oktalan, butaságokat terjeszt és még csak nem is ismeri a korlátait, de mi majd most jövünk és két szülészorvossal tiszta vizet öntünk a pohárba. Mondjuk, ha a cikk elkészültekor ezt az anyagot gondolták a tiszta víznek, ami után minden érthető és világos lesz, és nincs is ok további kérdésekre, csak tenni, amit az orvosok mondanak, akkor nem gondolkodom tovább azon, hogy vajon miért jelent meg, vagy miért nem gondolták, hogy hozzá kellene fűzni valamit. Ezek szerint az első két rész tanulságából nem sok csapódott le, és hiába volt részünkről az öröm, hogy a Telexnél foglalkoznak ezzel a nagyon fontos témával.
.jpg) Fürdeni csak tiszta vízben
Fürdeni csak tiszta vízben“Tiszta vizekben szabad fürödni a terhesség végéig, hiszen a vízben szülésnek sincs kockázata. Fertőzött vizekben nem ajánlott, azokban ugyanis gyakrabban előfordulnak gombás fertőzések...”
Nagyon értékelem a vízbenszülés pozitív keretét, de mi az, hogy fertőzött vízben nem tanácsos fürdeni? Ki az, aki várandósan, vagy nem várandósan fertőzött vízbe megy?
“a magzatnál az anyai CMV-fertőzés idegrendszeri eltérést okozhat. „Ez a fertőzés közvetlen kontaktusokkal terjed, de kis odafigyeléssel, óvatossággal kivédheti a kismama, érdemes erre figyelemmel lenni, és javasolt a túlzott közeli kapcsolat, puszik, ölelések mellőzése, a gyerekek evőeszközével történő kóstolgatás kerülése.”
Vagyis, ha az anya elkapja a nagytestvértől a fertőzést, akkor egy kis gondot sem fordított arra, hogy odafigyeljen a megelőzésre, és a saját gondatlanságának látja kárát. Mintha nem lenne éppen elég kérdés, kétely, aggodalom a szülőkben amúgy is. A bővülő család, az átrendeződő szerepek, a kicsiből naggyá váló testvér és még ezer más miatt, pusztán a helyzet normatív kríziséből fakadóan. Mintha nem lenne elég érzelmi teher egy kisgyermeknek, hogy hamarosan testvére születik. Vonjuk meg tőle az anyai érintést, puszikat, összebújásokat, azt az odafordulást, amiből amúgy is várhatóan, és a legnagyobb gondosság mellett is kevesebb fog jutni, különösen az első időszakban. Keltsünk az anyában minél több bűntudatot, és sulykoljuk megfelelően, hogy bármi, bármikor balul sül el, azért ő okolható.
“legfontosabb tanácsa pedig az a kismamáknak, hogy minél később menjenek el betegállományba. Szerinte ugyanis minél tovább dolgozik egy kismama, annál kevesebb ideje marad aggódni, és magát stresszelni.”
Tehát:
“Ha a kismama és a baba sikerrel átevickéltek a – szerencsés esetben – 38-41 hétig tartó várandósságon.”
Miért sugalljuk azt, hogy ez ritka, mint a fehér holló, és pusztán már azért hálásnak kellene lenni, hogy a várandósság betöltötte a 38. hetet? Miért ültetjük az olvasóba, hogy várandósan jobb, ha fél? Miért akarjuk elhitetni vele, hogy a teste annyira rosszul működik, hogy már az is csoda, hogy idáig eljutott? Miért üzenjük burkolva azt, hogy jobb, ha teszi, amit mondanak?
“valamikor egyszer csak eljön a szülés ideje.”
.jpg) Ha már tévhiteket szeretnénk eloszlatni, meg kézikönyv célzattal írunk a témában, akkor ennél az elbizonytalanító mondatnál egy picit pontosabb leírást is kaphatna az olvasó. Például, hogy a terhesség idején a progeszteronszint magasabb, mint az ösztrogénszint, és ez egészen addig így is marad, amíg a magzat mellékveséje el nem éri a megfelelő érettséget, és el nem kezd kortizolt termelni. Ennek a kortizoltermelésnek a hatására indul egy ösztrogén-termelő folyamat, ami lazítja a méhszájat, és növeli a méh oxytocin-érzékenységét. Ekkor a progeszteron-ösztrogén egyensúly elkezd az ösztrogén irányába mozdulni, aminek hatására emelkedik a prosztaglandin mennyisége. A prosztaglandin a méhszáj érésében szerepet játszó hormon, ami a méhizomsejtek prosztaglandin receptoraihoz kapcsolódik és ott összehúzódásokat indukál (Lockwood, 2004; Lőrincz, 2021). Vagyis, ahogy a magzat fejlődésének minden mozzanata, pontosan és jól megkoreografált, úgy a szülés indulása sem lett a véletlenre bízva. Persze nehéz ezt elhinni, amikor a Szülészeti Adatbázis anyai tapasztalatai alapján a szülések harmadát indítják, illetve amikor a g7 cikke szerint mára harmadával kevesebb baba születik hétvégén és ünnepnapokon, mint hétköznapokon (Kasnyik, 2019). Mindeközben az Egészségügyi Világszervezet javaslata szerint a szülésindítások arányának a 10 százalékot nem lenne szabad meghaladnia (Gaskin, 2015). Miért? Mert már a szülés elején sokkal több korlátot jelent a kismama számára, mintha a szülés spontán indul (CTG, mozgásszabadság, evés, ivás korlátozása), nő a további beavatkozások, és ezzel a császármetszés valószínűsége. Egy 2021-ben publikált, 500 000 szülés adatát vizsgáló, másfél évtizeden átnyúló vizsgálat alapján, indított szülés esetén több a vacuummal, fogóval történő szülésbefejezés, a császármetszés, az epidurális érzéstelenítés, a gátmetszés és gyakoribb szülésutáni vérzés. A vizsgálatból kizártak mindenkit, akinek orvosi okot találtak a szülés megindítására, és csak azokat az anyákat vették figyelembe, ahol nem találtak ilyet. A vizsgálat eredményei szerint az újszülöttek gyakrabban szorultak újraélesztésre, gyakoribbak voltak a légzésproblémák és az újszülöttkori sérülések, a felcseperedő gyerekek pedig gyakrabban kerültek fertőzésekkel (légúti, fül, orr, gége és egyéb fertőzések) kórházba (Dahlen és mtsai., 2021)
Ha már tévhiteket szeretnénk eloszlatni, meg kézikönyv célzattal írunk a témában, akkor ennél az elbizonytalanító mondatnál egy picit pontosabb leírást is kaphatna az olvasó. Például, hogy a terhesség idején a progeszteronszint magasabb, mint az ösztrogénszint, és ez egészen addig így is marad, amíg a magzat mellékveséje el nem éri a megfelelő érettséget, és el nem kezd kortizolt termelni. Ennek a kortizoltermelésnek a hatására indul egy ösztrogén-termelő folyamat, ami lazítja a méhszájat, és növeli a méh oxytocin-érzékenységét. Ekkor a progeszteron-ösztrogén egyensúly elkezd az ösztrogén irányába mozdulni, aminek hatására emelkedik a prosztaglandin mennyisége. A prosztaglandin a méhszáj érésében szerepet játszó hormon, ami a méhizomsejtek prosztaglandin receptoraihoz kapcsolódik és ott összehúzódásokat indukál (Lockwood, 2004; Lőrincz, 2021). Vagyis, ahogy a magzat fejlődésének minden mozzanata, pontosan és jól megkoreografált, úgy a szülés indulása sem lett a véletlenre bízva. Persze nehéz ezt elhinni, amikor a Szülészeti Adatbázis anyai tapasztalatai alapján a szülések harmadát indítják, illetve amikor a g7 cikke szerint mára harmadával kevesebb baba születik hétvégén és ünnepnapokon, mint hétköznapokon (Kasnyik, 2019). Mindeközben az Egészségügyi Világszervezet javaslata szerint a szülésindítások arányának a 10 százalékot nem lenne szabad meghaladnia (Gaskin, 2015). Miért? Mert már a szülés elején sokkal több korlátot jelent a kismama számára, mintha a szülés spontán indul (CTG, mozgásszabadság, evés, ivás korlátozása), nő a további beavatkozások, és ezzel a császármetszés valószínűsége. Egy 2021-ben publikált, 500 000 szülés adatát vizsgáló, másfél évtizeden átnyúló vizsgálat alapján, indított szülés esetén több a vacuummal, fogóval történő szülésbefejezés, a császármetszés, az epidurális érzéstelenítés, a gátmetszés és gyakoribb szülésutáni vérzés. A vizsgálatból kizártak mindenkit, akinek orvosi okot találtak a szülés megindítására, és csak azokat az anyákat vették figyelembe, ahol nem találtak ilyet. A vizsgálat eredményei szerint az újszülöttek gyakrabban szorultak újraélesztésre, gyakoribbak voltak a légzésproblémák és az újszülöttkori sérülések, a felcseperedő gyerekek pedig gyakrabban kerültek fertőzésekkel (légúti, fül, orr, gége és egyéb fertőzések) kórházba (Dahlen és mtsai., 2021)
“Sokan érkeznek a kórházba részletes szülési tervvel arról, hogy hogyan képzelik el a gyermekük megszületését, csakhogy ilyenkor nagyon sok esetben csalódni fognak a szülők” [...]Mint mondja, lehetetlen egy néhány oldalas tervben összefoglalni valamennyi eshetőséget, amit a szülészettankönyv mintegy ezer oldalon tárgyal.”
A szülési tervek igen ritkán tartalmaznak olyan dolgokat, hogy X óra Y perckor ezt szeretném csinálni. Y óra Z perckor meg azt, ebben a sorrendben, így meg úgy. Ha ez így lenne, az valóban okozhatna csalódást, és ha alkalmanként íródik is egy-egy realitást nélkülöző terv, akkor sem korrekt ezt általánosítani, ahogy nem fair azt sugallni, hogy teljesen fogalmatlan szülők érkeznek szülni az irreális elvárásaikkal, akik hogyan is tudhatnának bármit is, hiszen a szülészeti tankönyv is ezer oldal. A szülési terv valóban sokszor csalódás a szülők számára, de nem azért, mert az 1000 oldalas könyv minden eshetőségére nem készültek fel megfelelően, meg mert ahhoz kevés a pár oldal, amivel érkeznek, hanem mert alapvető, friss kutatásokon nyugvó, akár már evidenciának számító gyakorlatokkal kapcsolatos kéréseiket utasítják el olyan 1000 oldalas tankönyvekre hivatkozva, amik nem tartalmaznak forráshivatkozást.
“azt javasolja a kismamáknak, hogy tegyék félre a legtöbbször az internetről és közösségimédia-felületekről származó információkat és az ezek alapján alakuló elvárásaikat, és azt kéri, hogy hallgassanak a szakemberekre (orvosokra, szülésznőkre), akik azért dolgoznak, hogy egészséges gyerekek szülessenek.”
Én inkább az javaslom, hogy mielőtt tényként fogadna el a kismama bármilyen tanácsot, nézzen inkább utána, hogy megalapozott információról van-e szó. Tudja meg, miként folytatódik a mondat, ami úgy kezdődik, hogy “A tudomány jelenlegi állása szerint...”. Sok okból tanácsolom ezt, de leginkább azért, mert magáért, a gyermekéért ő a felelős, és ha ettől kisebb döntésekben is szeret tájékozott döntést hozni, akkor a szülést (szoptatást stb.) érintő kérdésekben is érdemes. És tanácsolom ezt annak ellenére is, hogy meggyőződésem szerint nem a kismamának kell perfektnek lennie szülészeti kérdésekben, és az egységes, magas színvonalú ellátás mindenkinek egyformán jár. Viszont ahogy ez a cikk is jól példázza, jelenleg érdemes időt, energiát fordítani a tájékozódásra, annak, aki ezt megteheti. De ez nem elvárás, és ha a szülés során bármi nem úgy alakul, ahogy azt az anya, apa szerette volna, az nem az ő hibájuk. Nem azon múlt, hogy ők nem készültek eleget, ők nem tettek eleget. A készülés egy lehetőség, de sajnos nem garancia semmire.
Az egészség sokkal több annál, minthogy keze-lába megvan mindenkinek. Az egészség sem az anya, sem a baba oldaláról nem annyit jelent, hogy a hazabocsátáshoz szükséges feltételeknek megfelelnek, és éppen, hogy azért informálódnak, és azért írnak szülési tervet a kismamák, mert a 21. században ennél az alapvonalnál már többet szeretnének. Minden egyes beavatkozásnak van kockázata, a feleslegesen végzett beavatkozásnak pedig csak kockázata van. Minél többeket teszünk ki ennek, annál többeknél fordul majd elő. Az orvosi ok nélküli indítás, a szintetikus oxytocin, az epidurális érzéstelenítés, az ajánlások sokszorosát elérő császármetszések kockázatai, szövődményei nem mind a szülőszobán jelentkeznek, így az orvosi felelősség nem érhet véget annyival, hogy az anya a saját lábán távozott az intézményből.
“Akkor is a lehető leghamarabb el kell indulni a szülőszobába, ha elfolyik a magzatvíz, ugyanis ekkor meg kell vizsgálni a várandós kismamát, és többek között meghallgatni a magzat szívhangját. [...] A szülészorvos nagyjából óránként vizsgálja meg a méhszáj tágulását, 1 ujjnyi kb. 2 cm-nek felel meg, óránként 1-2 cm-t tágul, 10 cm-nél eltűnik a méhszáj, és ha ez a folyamat lelassul, akkor besegítenek a folyamatba.”
A burokrepedés és a vizsgálat kapcsolatáról majd később, most beszéljünk, a mikor induljunk a kórházba izgalmas kérdéséről. Bár nem derül ki, hogy a burokrepedés mellett mi a másik eset, amikor a lehető leghamarabb el kell indulni a kórházba, elég általános érvényű tanácsként él ez a köztudatban. Megjelenik ez abban a gyakori aggodalomban is, hogy vajon időben érkezik-e majd a kismama a kórházba. A Szülészeti Adatbázisba beérkezett anyai tapasztalatokat vizsgálva, azt látjuk, hogy a kismamák többsége a tanács szerint is jár el: az anyák 53,1 százaléka 0-2 centiméteres tágulással került felvételre a kórházba, és mindössze 11 százalékuk érkezett 6 centiméter vagy afeletti tágulással (1. ábra).
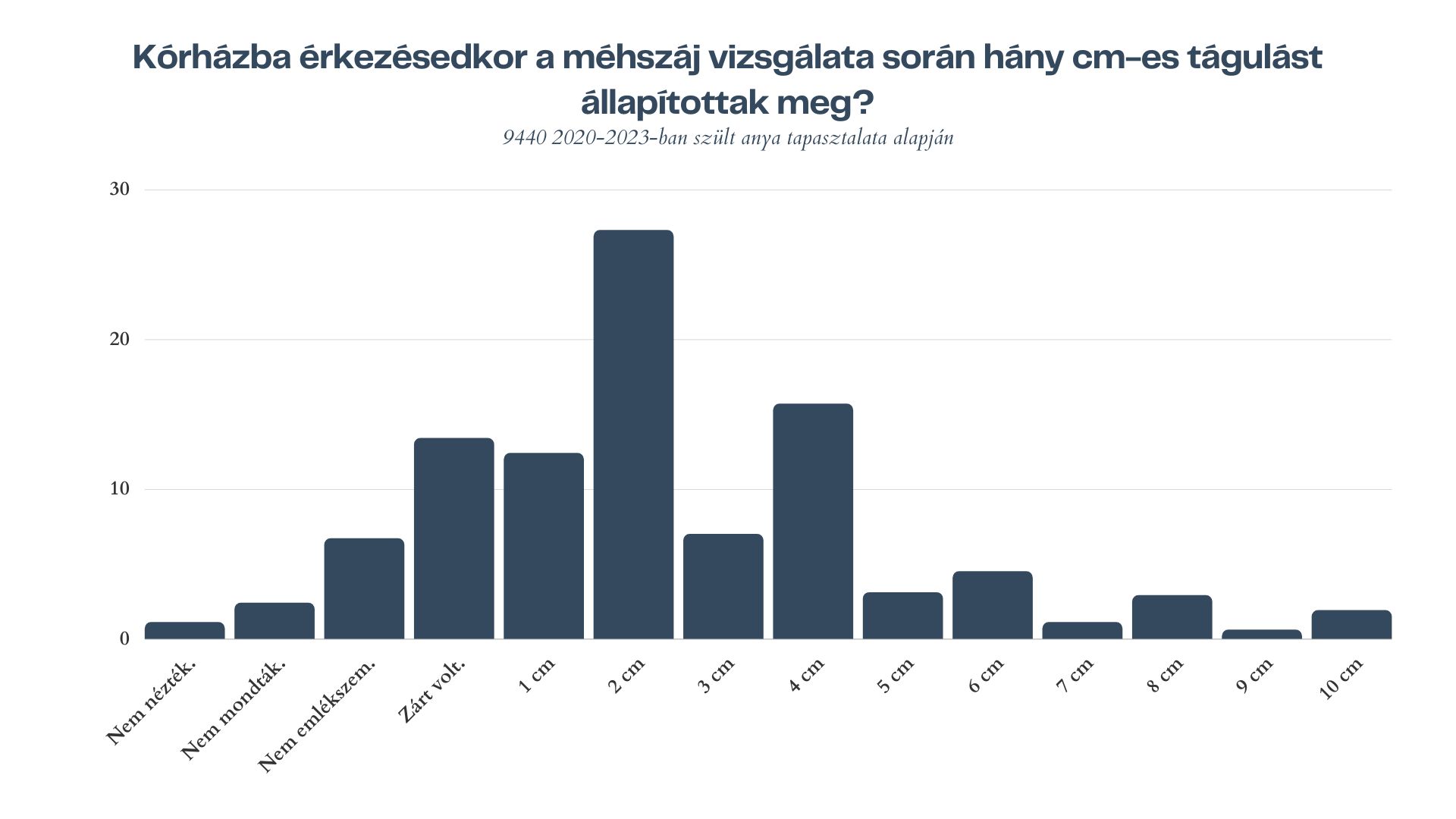
1. ábra
Mielőtt tovább mennénk a cikkben, álljunk itt meg egy kicsit, és beszéljünk röviden a szülés szakaszairól, a szülés időtartamáról.
A szülés első szakasza a tágulási szak, amit két nagyobb szakaszra szokás bontani. A vajúdás első szakasza a látencia szak. Az vajúdás első 5 centiméteres tágulását értjük alatta. Ez a szülés korai szakasza, melyben megkezdődik a méhszáj változása, kifejtődése, már nem csak keményedések történnek, az összehúzódások már fájdalommal járnak, ezek azonban még nem feltétlenül rendszeresek, és az erejük, időtartamuk még nem kívánja a kismama teljes koncentrációját. Az anya viselkedése ekkor még a hétköznapihoz hasonló, ezért ezt a szakot szokás szociális szaknak is hívni (Noll, 2017). Előfordul, hogy a vajúdás, ami úgy tűnt, hogy megindult 1 vagy akár több alkalommal is leáll. A szülésindításra használt gyógyszerek elterjedése előtt ezt teljesen természetesen kezelték, és a kismamákat haza küldték (Gaskin, 2015). Ez a szakasz a méhnyak állapotától függően eltérő ideig tarthat. Simkin (2013) átlagosan 20-24 órát ír, a WHO 2018-as ajánlása azt írja, hogy az anyákat tájékoztatni kell arról, hogy a vajúdás látens szakának időtartama nincs meghatározva és jelentős különbségek lehetnek a nők között.
A vajúdás második szakasza az aktív szak, ami a méhszáj 5 centiméteres tágulásától a méhszáj eltűnéséig, 10 centiméteres tágulásig tart. A látens szakhoz képest ez időben rövidebb szakasz, melynek az első része, 8 centiméteres tágulásig, általában gyorsabb, míg a 8-tól 10 centiméterig tartó része előfordul, hogy lassabb, vagyis a méhszáj tágulása sem a látens, sem az aktív szakban nem egyenletes. A WHO ajánlás szerint ez a szakasz általában nem tart tovább 12 óránál először szülő, és 10 óránál többedszer szülő anyák esetében, illetve az ajánlás nem javasolja az aktív szak értékelésére az 1 cm/órás küszöbérték alkalmazását, mert az egyes anyák számára irreálisan gyors lehet, illetve ez a mérés túlságosan pontatlan ahhoz, hogy meg lehessen belőle állapítani, hogy kinél várható a szülés kedvezőtlen kimenetele. Éppen ezért az ajánlás szerint az 1 cm/óránál lassabb tágulás nem lehet ok rutin szülészeti beavatkozásokra. Emellett, mivel előfordulhat, hogy a szülés látens szakában a vajúdás tempója nem gyorsul az 5 centiméteres tágulás eléréséig, ennek a küszöbértéknek az elérése előtt nem javasolja az orvosi beavatkozásokat, mint a szintetikus oxytocin adása, vagy a császármetszés végzése, amennyiben anya és baba is jól vannak (WHO, 2018).
A szülés második szakasza a kitolási szak, melynek során a méhszáj eltűnését követően világra jön a kisbaba. A WHO ennek a szakasznak az időtartamát (felhívva a figyelmet az egyéni eltérések fontosságára) maximum 3 órában határozza meg először szülő, és maximum 2 órában többedszer szülő nők esetén.
Hogy miért álltunk meg itt? Mert ahogy az ábrán láttuk, azon túl, hogy a kismamák többsége a látencia szakban, és annak is az elején érkezik a kórházba, érdemes arra is egy pillantást vetni, hogy az érkezéstől számítottan mennyi időn belül született meg a kisbabájuk (2. ábra). Ahogy a képen látszik a szülések zöme sokkal rövidebb idő alatt lezajlik, mint amire az élettani folyamatok gyors átfutása alapján gondolnánk. A szülések 60,5 százaléka maximum 9 órán át tartott.
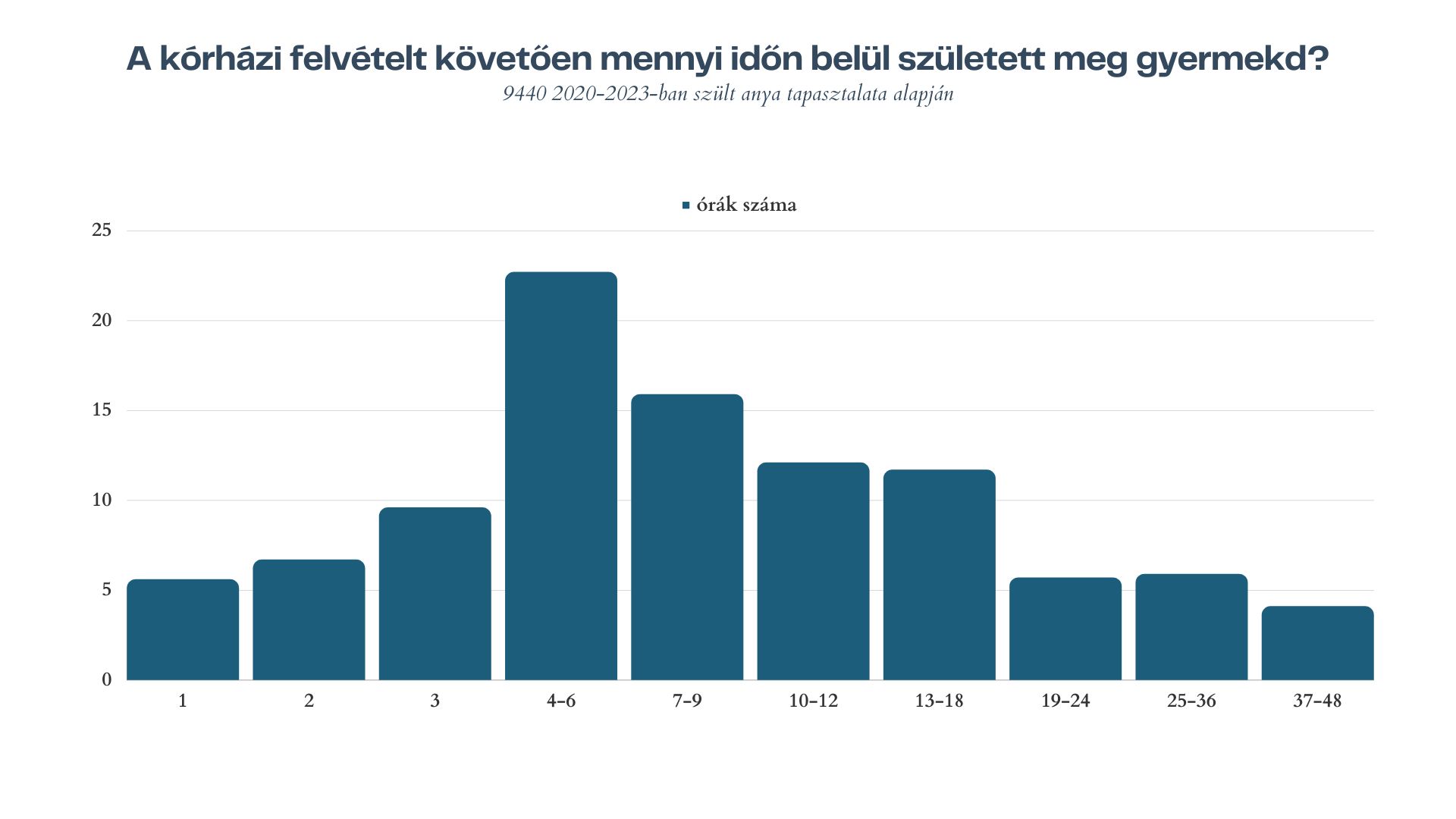
2. ábra
Időzzünk még itt egy kicsit, nézzük meg, hogyan alakult a császármetszés aránya, attól függően, hogy a kismamánál a kórházi felvétel során milyen méhszájértéket állapítottak meg (3. ábra.)
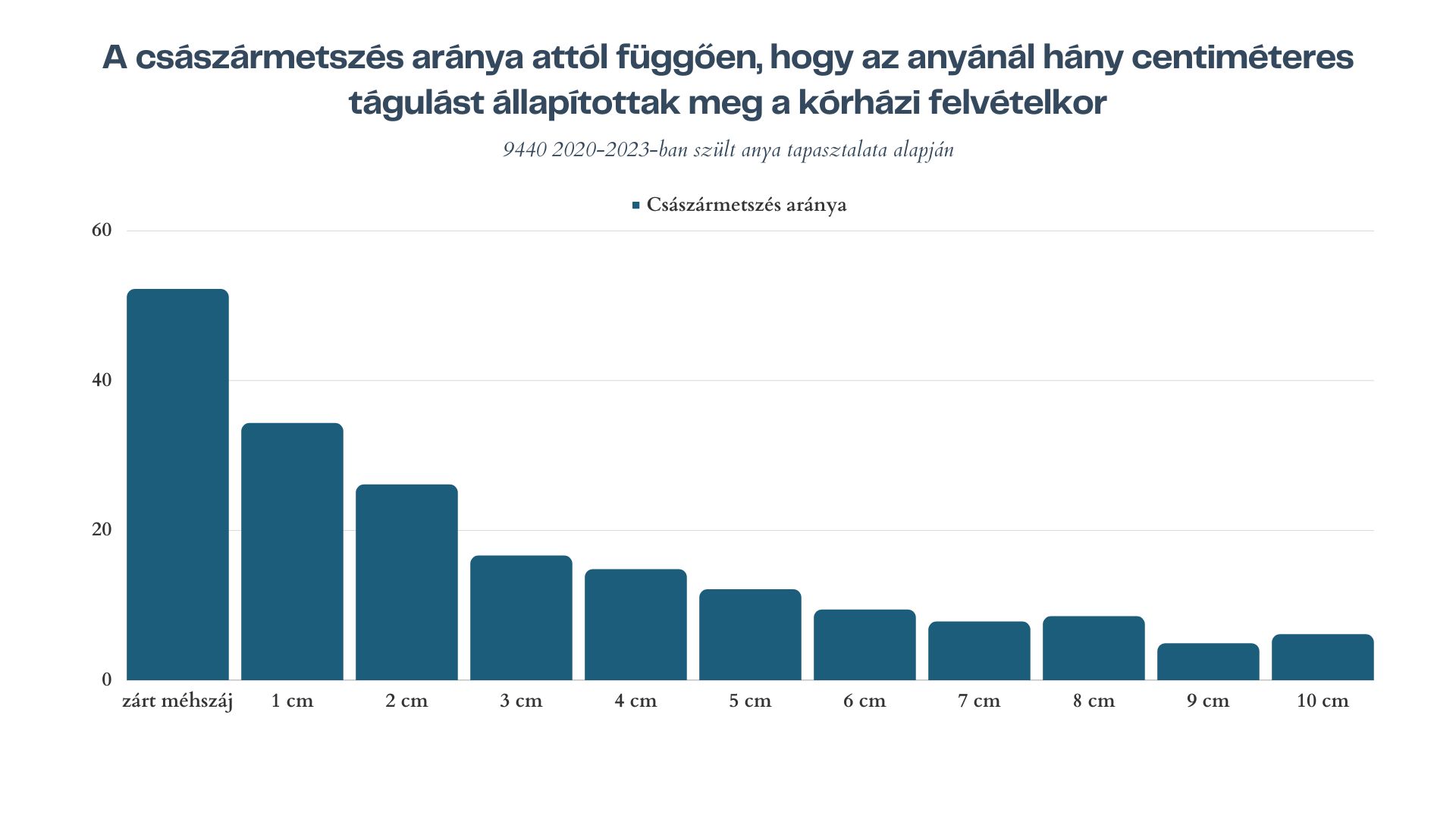
3. ábra
És végül nézzük meg, hogy amennyiben az anya vajúdott a császármetszést megelőzően, a császármetszés kimondására milyen méhszájérték mellett került sor (4. ábra). A császármetszések 60 százalékára a látens szakban történt. Ugye emlékszünk még, hogy 5 centiméteres küszöbértékig a WHO nem javasol beavatkozást, ha az anya és a baba is jól van? Már eleve az sem valószínű, hogy az anyák ekkora arányánál fordulhat elő, hogy azonnali, életmentő beavatkozásra van szükség, de kiegészítésképp mutatom, hogy a kérdőív kitöltői milyen válaszokat adtak meg legtöbbször a császármetszés okaként. Az anyák 55,4 százaléka jelölte, hogy a tágulás nem megfelelő üteme szerepet játszott abban, hogy császármetszéssel fejeződött be a szülése, 24,5 százalékuk találkozott a fájásgyengeség diagnózisával, 17,5 százalékuknál szerepelt a kiválasztott okok között magában, vagy más okokkal együtt a magzat romló szívhangja (ezeknek az anyáknak a 68,8 százaléka kapott szintetikus oxytocint, aminek van jelentősége a később sorra kerül oxytocinos fájáserősítés kapcsán is), 12,1 százalékban fordult elő a válaszadók között az anyai kifáradás és 11,1 százalékban a sikertelen szülésindítás. Sorrendben ezek az okok merültek fel a legtöbbször a szülőszobán elhangzó okok közül. (Egy válaszadó több okot is megjelölhet, az arányok a válaszadók számára vannak vetítve!)
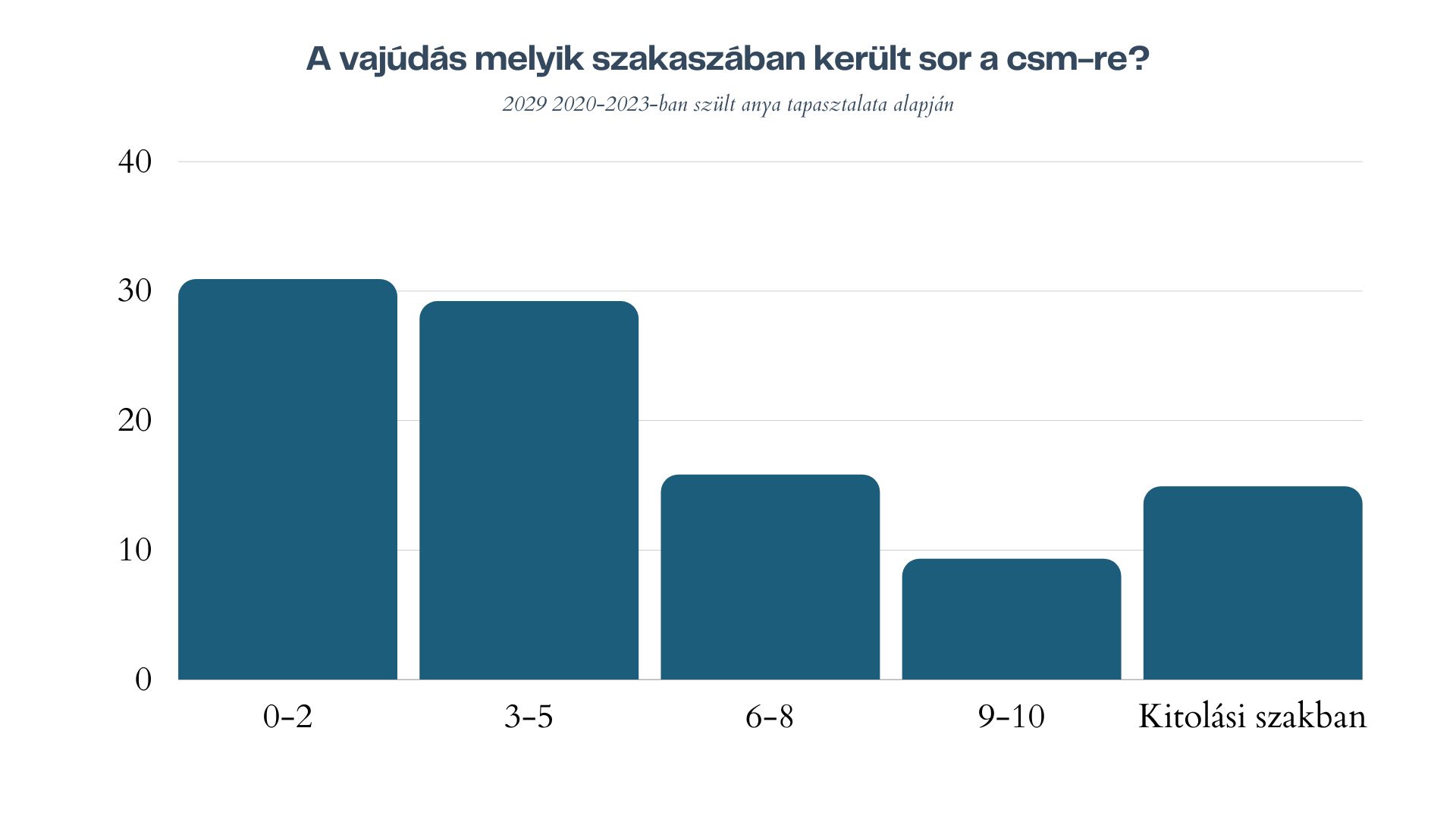
4. ábra
“A beérkező kismamákat a felvételi vizsgálatnál az ügyeletes orvos vizsgálja meg, és a részlegvezető docens elmondása szerint itt már lehet látni, hogy a 8, 10, 12 órás folyamat mely részénél tart éppen a baba és a leendő anyuka. Ilyenkor kell tájékoztatni az orvost a lényeges egészségi információkról, úgymint cukorbetegség, magas vérnyomás stb. És hogy mi történik utána? Ideális esetben csak várakozás. „A legideálisabb szülés így megy, hogy az óvó tekintetek mellett, de nagy beavatkozás nélkül lezajlik a szülés.”
A szülés előrehaladását az támogatja, ha az agyunk racionális, érvelő, legifjabb része kikapcsolhat, és átengedheti az irányítást az ösztönöknek és a hormonoknak. Ennek a folyamatnak a legkevésbé sem kedvez az utazás, a fények, a kérdések, ha számokat kell felidézni. Mindezek lelassíthatják, vagy akár egy időre le is állíthatják a vajúdást (Odent, 2004). Ideális lenne, ha a papírokban amúgy is rendelkezésre álló információkat nem a kismamának kellene felsorolnia, hanem minél hamarabb túl eshetne a felvételi procedúrán és folytathatná az elmerülést a szülés módosult tudatállapotába.
A Szülészeti Adatbázis kérdőívét kitöltő anyák 29,3 százaléka tapasztalta, hogy a kórházba érkezést követően gyengültek, vagy egy időre akár le is álltak náluk a kontrakciók. Nem mindegy, hogy milyen személettel, milyen gyakorlattal fordulnak ezek felé a kismamák felé, és a nyugalmas, biztonságot sugárzó légkör megteremtése helyett elkönyvelik-e már az elején, hogy ez a szülés nem halad megfelelően, aláásva ezzel az anya saját testébe vetett bizalmát, és ideje korán beavatkozások téve ki őt. Azok között az anyák között, akik a kontrakciók megtorpanását, leállását tapasztalták, 23,9 százalék volt a császármetszés aránya, szemben azokkal, akik nem tapasztaltak ilyen lassulást, vagy éppen a kontrakciók felerősödését érezték a kórházba érve. Utóbbi csoportban 18,4 százalék volt a császármetszések aránya.
A felvételi eljárás része a méhszáj vizsgálata, melynek célja megállapítani, hogy hol tart a vajúdás. Viszont ahogy szó volt már róla, a méhszáj tágulása nem egyenletes és nem írható le egy szabályos diagrammal, a pillanatnyi állapot nem sokat mond arról, hogy mennyi idő van még hátra a kisbaba megszületéséig. Abba már ne is menjünk bele, hogy a kismama megfigyelésével akár pontosabb képet is kaphatunk a vajúdás állásáról, hiszen a vajúdás minden szakaszának vannak igen tipikus ismertető jegyei. Persze érthető, hogy amíg nem tud megvalósulni, hogy a szülő nő mellett ugyanaz a szülésznő legyen jelen a vajúdás idején, addig a méhszáj vizsgálat a gyors és praktikus módja az információ megszerzésének. Nem is lenne ezzel akkora gond, ha nem vonnának le belőle messzemenő következtetéseket. Fontos megemlíteni, hogy minden egyes méhszájvizsgálat növeli a fertőzés kockázatát, különösen, ha a magzatvíz már elfolyt, ezért javasolt a rutinszerű vizsgálatok kerülése, és csak az anya kérésére, vagy olyan esetben végezni a vizsgálatot, amikor elengedhetetlen hozzájutnunk az információhoz, és nincs más módja, hogy megszerezzük ezt az információt. Ír erről a 2019-ben megjelent EMMI rendelet (Az Emberi Erőforrások Minisztériuma egészségügyi szakmai irányelv a családbarát alapelvekre épülő szülészeti és újszülött ellátásról), a WHO (2018) (aki hozzá teszi, hogy csak az aktív szakban, és akkor is csak 4 óránként kerüljön sor a vizsgálatra, ha az elvégzésére nincs alapos ok), de még az egyik 1000 oldalas szülészeti tankönyv is:
„A hüvelyi vizsgálat burokrepedés után felszálló méhűri fertőzés veszélyét rejti magában, különösen, ha több órával a magzat megszületése előtt végezzük. A hüvelyben és a vulván lévő baktériumok a vizsgálat során könnyen feljutnak a nyakcsatornába, a méhűrbe, és néhány óra alatt úgy elszaporodnak, hogy mind a magzat mind az anya életét veszélyeztetik. Ezért idő előtti burokrepedést követően csak alapos javallat esetén szabad hüvelyi vizsgálatot végezni.” (Papp, 2009, old.: 264)
Az nagyon pozitív, biztató gondolat, hogy ideális esetben nincs szükség másra, mint türelmes várakozásra, csak sajnos az előző pontnál felvázoltak nem azt mutatják, hogy ez így történne.
.png) “Tehát például ha egy kismama retteg a hüvelyi szüléstől, akkor esetében végső soron indokolt lehet a császármetszés, ha ezt kéri.”
“Tehát például ha egy kismama retteg a hüvelyi szüléstől, akkor esetében végső soron indokolt lehet a császármetszés, ha ezt kéri.”
Indokolt annak a feltérképezése lenne, hogy miért szeretnének ezek az anyák császármetszéssel szülni. Ahogy az is indokolt lenne, hogy ezek az anyák teljeskörü tájékoztatást kapjanak a hüvelyi szülés és a császármetszés különbségeiről, az élettani folyamatok jelentőségéről, a császármetszés kockázatairól. Ezekkel párhuzamosan pedig indokolt lenne, hogy megfelelő segítséget, támogatást kapjanak a császármetszés preferenciájuk okának feltárásában, mert az valószínűleg messze túl mutat a hüvelyi szüléstől való félelmen, és ha a szülés módját nem is változtatja meg, az érzések megdolgozása jelentős hozadékkal bírhat az anya életére nézve. Végül pedig indokolt lenne, hogy bármilyen okból is szül egy anya császármetszéssel, részese lehessen a hasi szülés lehetséges negatív hatásait kompenzálni tudó gyakorlatokban, mint az elektív császármetszés kerülése, amikor csak lehetséges, a megszakítás nélküli aranyóra, a szeparáció mentes együttlét a babával, vagy a korszerű szoptatástámogatási gyakorlat.
“Fontos tudni, hogy a császármetszéssel járó veszély ma már mérsékelt: precízebb, pontosabb lett a technika”
Ez vitathatatlan. Az elmúlt 100 évben, mint oly sok más műtéti technika, a császármetszés is pontosabb, precízebb lett, és kevesebb kockázattal jár, mint amikor először kezdték alkalmazni. Viszont az összehasonlítás alapja nem ez, hanem, hogy mennyivel kockázatosabb, mint a hüvelyi szülés. A császármetszés önálló kockázati tényezője az anyai halálozásnak, vagyis abban az esetben is nagyobb az anyai halálozás kockázata, ha nem egy már fennálló, vagy hirtelen fellépő egészségügyi esemény teszi szükségessé a császármetszés elvégzését, hanem egészséges anya esetén kerül rá sor. Bár az anyai halálozás szerencsére valóban alacsony, kutatások szerint még az így elvégzett császármetszések esetén is közel háromszoros az anyai halálozás a hüvelyi szüléshez képest, és ez az arány tovább nő, ha valamilyen egészségügyi ok is felmerül a császármetszés elvégzésére, a császármetszés arányának növekedésével pedig együtt nő az anyai halálozás aránya is (Hall & Bewley, 1999; Gupta&Saini, 2018; Kallianidis és mtsai, 2018).
Az alacsony anyai halálozás miatt a császármetszés kockázati megítélésének fontos fokmérője a császármetszéssel összefüggésbe hozható súlyos megbetegedések előfordulása. A különböző vizsgálatok 2,5-től 6-szorosig terjedő előfordulási gyakoriságot állapítottak meg császármetszés esetén a hüvelyi szüléshez képest (Grivell & Dodd, 2011). A császármetszéssel összefüggésben többek között olyan kockázatokkal kell számolni, mint a súlyos vérzés, a magzatvízembólia, a thromboembólia, a fertőzés. Következő várandósság során megnő a méhlepény beágyazódási problémák (placenta accreta, placenta praevia) valószínűsége, ami növeli a méheltávolítás előfordulási arányát. Műtét közben megsérülhet a húgyhólyag vagy a belek. A műtét következtében elhúzódó menstruáció (niche) jelentkezhet, összenövések keletkezhetnek, megnő az endometritisz, és a hegendometriózis előfordulása. Az emelkedő császármetszés arányok nyomán megnőtt az iatrogén koraszülöttek aránya. A császármetszéssel született újszölöttek között gyakrabban fordul elő, hogy nehezebben adaptálódnak (gyakrabban szorulnak orvosi segítségre a testhőmérsékletüket, vércukorszintjüket, légzésüket érintő problémák miatt). A császármetszés hatással van a baba mikrobiomjának és ezzel az immunrendszerének az alakulására (Burrows, Meyn, & Weber, 2004, Grivell & Dodd, 2011; ICAN, 2016 Gupta és Saini, 2018). Ki kell emeljem újra: az egészség nem annyi, hogy az anya saját lábon távozott a kórházból, és a babát sem volt okunk miért az intézményben tartani tovább.
“A szülés idejére nem minden baba veszi fel a fejvégű fekvést, és hallani olyanokról, akik irányba fordíttatták a gyereket, hogy hüvelyi úton születhessen meg. Valent Sándor ezt a beavatkozást nagyon nagy kockázatú műveletnek tartja, ugyanis néhány magzat az anyaméhen belül úgy helyezkedik el, ahogy az neki a fizika törvényei szerint a legkényelmesebb. Könnyen lehet, hogy magára tekeri a köldökzsinórt, és az is, hogy az esetleg rövid – ha pedig átfordítják, az elszakadhat, vagy rátekeredhet akár a nyakára.”
Az eltérő szakmai véleményen lévő szakemberek démonizálása, vélemény nyilvánítás szakmai álláspontként tálalva, a kutatási eredmények - mely szerint a külső fordítás kockázata alacsony, és minden olyan esetben, amikor nincs absolút ok, ami a külső fordítás ellen szólna, akkor érdemes vele megpróbálkozni (Bin és mtsai., 2017) - figyelmen kívül hagyása, az anyai félelmek felerősítése, és a köldökzsinór babára tekeredésének rémképével való riogatás anélkül, hogy az állítás egy fél hivatkozással is alá lenne támasztva. Külső fordítást például Hollandiában ambuláns keretek között a szülésznők végzik és gyakorlatilag rutineljárásnak számít.
 “náluk a szüléseknél számos esetben kötnek be branült [...], ha bármely esetben úgy alakul, hogy sürgősen intézkedni kell (például leesik a baba szívhangja, vérzés lép fel stb.), akkor ezzel ne veszítsenek értékes perceket.
“náluk a szüléseknél számos esetben kötnek be branült [...], ha bármely esetben úgy alakul, hogy sürgősen intézkedni kell (például leesik a baba szívhangja, vérzés lép fel stb.), akkor ezzel ne veszítsenek értékes perceket.
A szülés egy élettani folyamat. Meglehetősen negatív szuggesztió azzal fogadni az anyát a kapuban, hogy itt olyan villám sebességgel ütnek be katasztrófák, hogy jobb, ha bemutatkozás közben már szúrunk is egy tűt. Persze csak a biztonság kedvéért. Az ilyen stresszhormonszintet emelő körülmények azok, amik a természetes oxytocintermelődés ellen hatnak, és amik képesek a vajúdás normál haladását hátráltatni.
“A szülő nőknek nem igazán ajánlják, hogy egyenek a szülés alatt, legfeljebb csak szőlőcukrot, és savas italokat sem ajánlott fogyasztani. Ennek technikai okai vannak: ha a szülés során császármetszésre kerül sor, akkor fennállhat a veszélye annak, hogy műtét közben a kismama visszahányja ezt a savas gyomortartalmat, ami a légcsőbe kerülve akár súlyos szövődményeket, szélsőséges esetben akár halált is okozhat.
A szülés azonban fárasztó folyamat [...] Energiára, folyadékra, ásványi anyagokra van szükség, hogy a szülő nő ne fáradjon ki. Ha a külső pótlás ehhez nem elég, esetleg a fájások hatékonysága romlik, akkor megeshet, hogy bekötnek némi cukros infúziót, hogy a szervezet újra erőre kapjon.”
Akkor kezdjünk ennek a résznek a WHO (2018) vonatkozó ajánlásával:
Alacsony kockázatú várandósok vajúdása során javasolt az evés és az ivás.
Intravénás folyadékpótlás a vajúdás hosszának lerövidítése céljából nem javasolt.
Majd nézzük, mit ír az EMMI (2019):
...az orvosi szempontból nem szükségszerű, sok ellátóhelyen rutinszerűen végzett, azaz nem az adott eset alapján szükségesnek ítélt beavatkozások (pl. intravénás infúzió adása, evés és ivás tiltása, a magzati szívműködés folyamatos ellenőrzése, epidurális érzéstelenítés, gyógyszeres fájáserősítés, gátmetszés) elkerülése (ugyanis mindezek csökkentik az anya képességét arra, hogy megszüljön és olyan beavatkozási kaszkádot indíthatnak el, ami emeli a császármetszés előfordulásának valószínűségét)
Megint csak jól példázza a szülészeti rendszerrel szemben megfogalmazott problémák megalapozottságát, hogy miközben félinformációkkal érvelve elhangzik, hogy az evés, ivás veszélyes, úgy kerül üdvös megoldásként felkínálásra helyette az infúzió, hogy egy szó sem esik a kockázatairól. Nézzük előbb, honnan ered a korlátozás, és miért járt el felette az idő.
A vajúdás alatti evés és ivás rutinszerű korlátozása nagyon régi gyakorlat. Még abból az időből származik, amikor csak altatásban végeztek császármetszést. Az a gondolat húzódik mögötte, hogy HA valami gond adódna a szülés során, és a kismamát ESETLEG altatni kellene, és ő ESETLEG hányna, és azt ESETLEG belélegezné, akkor az kockázatot jelenthet számára. Az aspiráció okozta tüdőgyulladás valóban nem játék. Viszont a tilalom, ami az evés és ivást tiltását indokolta, az 1900-as évek közepén volt érvényes. Azóta számtalan változás történt az anesztézia területén és a szülés élettani folyamatáról, a testünk működéséről is sokkal többet tudunk már. Ma már jóval kevesebb kismamát altatnak, mint annak idején, az aneszteziológia is sokat változott az elmúlt 70 évben, és tudjuk azt is, hogy a gyomor sohasem teljesen üres (Romano & Lothian, 2008). Meglehetősen ellentmondásos egyazon nyilatkozatban hivatkozni a császármetszés fejlődésére, és biztonságosságára, majd figyelmen kívül hagyni az anesztéziát érintő fejlődést, és annak hatását a vajúdás alatti evésre, ivásra.
Hogy lássuk megint a dolgok egymásra hatását: az éhség a látencia szak jellemzője (Odent, 2004) , amivel kapcsolatban ugye láthattuk, hogy mind az élettani szempontokat nézve, mind a korai kórházba érkezéssel várható beavatkozások sorára gondolva, ha csak az indulásra nincs orvosi ok, akkor jobb otthon tölteni. A vajúdás aktív szakaszába érve a kismama jellemzően már nem kíván enni.
Anne Shea-Lewis és munkatársai (2018) kutatásukban úgy találták, hogy a vajúdás során elfogyasztott étel nem növeli az anyai vagy a magzati kockázatokat, miközben nagyobb anyai elégedettséggel jár együtt, ha ehet a nő, amikor éhes. Emellett kutatásuk azon csoportjában, ahol a nők nem ehettek, szignifikánsan magasabb volt a császármetszés aránya.
Az infúziós folyadékpótlás ezzel szemben azt jelenti hogy a kismamának egy infúziós állvány társaságában kell vajúdnia, ami erősen korlátozza a mozgásszabadságát. Ha az anya szabadon ihat, amikor megszomjazik, akkor és annyi folyadékot fog magához venni, amennyit a szervezete éppen kíván. Viszont az infúziót nem tudja a szükségletei szerint szabályozni. Szélsőséges esetben, ha az infúziót 12-24 órán át és/vagy gyorsabban adagolják, mint azt a szervezete ki tudná választani, rángógörcsös állapot léphet fel és akár a tüdeje is megtelhet vízzel. Emellett a nagy mennyiségű infúziós folyadék csökkenti a baba vércukor- és nátriumszintjét, ami légzési nehézséget és rohamot is okozhat az újszülöttnél (Gaskin, 2015). A vajúdás közben kapott túl sok folyadék vizesedést okozhat az anyánál és a babánál is (Noel-Weiss, Woodend, Peterson, Gibb, & Groll, 2011), amitől az anya ujjai feldagadnak, a mellei megduzzadnak. A mellek ödémásodása, megduzzadása együtt járhat a mellbimbó ideiglenes elsimulásával is, ezek pedig megnehezítik, hogy a kisbaba jól rá tudjon tapadni az anyamellre és hatékonyan tudjon szopni. Az infúzió okozta plusz folyadék késleltetheti a tejbelövellést, illetve szerepet játszhat a mellek túltelítődésében is. Emellett az infúzió hatással lehet az újszülött súlyára. Ennek hatásáról később még lesz szó.
Ahogy más sürgős esetekben sem halasztanak műtéteket, mert a páciens vélhetően evett, így ennek a lehetőségével a szülésnél is számolnak. Az étel, ital megvonása viszont mint egy önbeteljesítő jóslat működhet: benne van a nyilatkozaban is, hogy az energiavesztés rontja a konrakciók hatékonyságát. Ahelyett, hogy ezt további beavatkozásokkal kezeljük, és ezzel még tovább emeljük a császármetszés valószínűségét, minden olyan esetben, amikor nincs valóban ok a korlátok felállítására, az anya szükségleteire épülő, természetes energiapótlást kellene támogatni.
(1).jpg) “akár oxitocint is, de ennek szakmai indoka a szülés során fellépő fájásgyengeség, azaz a szülés indokolatlan elhúzódásának a megelőzése.Az oxitocin a szülő nők többségének rémálma, kismamacsoportban szitokszóként kerül elő, olyan valamiként, amitől a fájások brutálisan felerősödnek egyik másodpercről a következőre, amitől a nő elveszíti uralmát a teste felett, és elönti a felfoghatatlan fájdalom. „Úgy beszélünk az oxitocinról, mintha az egy mesterséges anyag lenne, miközben normál körülmények között, a szülés során az agyalapi mirigyből felszabaduló, kilenc aminosavból álló molekula [...] Az oxitocin mellett kötelező a magzat szívhangjának szoros követése, mert oxitocin adagolásával gyakrabban romolhat el a szívhang is, akkor pedig be kell avatkozni. [...] Oxitocinra nemcsak szülés közben, hanem akár utána is szükség lehet: méhizom-összehúzó hatása miatt erős vérzés esetén is adhatnak belőle.”
“akár oxitocint is, de ennek szakmai indoka a szülés során fellépő fájásgyengeség, azaz a szülés indokolatlan elhúzódásának a megelőzése.Az oxitocin a szülő nők többségének rémálma, kismamacsoportban szitokszóként kerül elő, olyan valamiként, amitől a fájások brutálisan felerősödnek egyik másodpercről a következőre, amitől a nő elveszíti uralmát a teste felett, és elönti a felfoghatatlan fájdalom. „Úgy beszélünk az oxitocinról, mintha az egy mesterséges anyag lenne, miközben normál körülmények között, a szülés során az agyalapi mirigyből felszabaduló, kilenc aminosavból álló molekula [...] Az oxitocin mellett kötelező a magzat szívhangjának szoros követése, mert oxitocin adagolásával gyakrabban romolhat el a szívhang is, akkor pedig be kell avatkozni. [...] Oxitocinra nemcsak szülés közben, hanem akár utána is szükség lehet: méhizom-összehúzó hatása miatt erős vérzés esetén is adhatnak belőle.”
Szitokszó, rémálma... megint az anyai megélés vitatása. Amit az anyák mondanak, amit a tapasztalataik alapján elmesélnek, nem lehet más, mint balgaság, amivel nem érdemes foglalkozni, hiszen ez a kis butus asszonynépség még azt sem tudja, hogy a saját agya ugyanezzel az anyaggal árasztja el a testét. Nem tudom eldönteni, hogy mi a rosszabb. Az, ha tudatosan hangzik el ez a valótlan információ, hogy hiteltelenítse, elbizonytalanítsa, megkérdőjelezze az anyákat, vagy az, ha nemtudáson alapul.
Az epidurális érzéstelenítés hatásáról, illetve az oxytocin témájáról képtelenség röviden írni, nem is próbálom meg, viszont nem is írom újra, ami már megszületett, így álljon itt (illetve lentebb majd az edáról is) egy hosszabb részlet a TudásBázisban fellelhető információk közül.
1906-ban történt, hogy sir Henry Dale felfedezte, hogy a hipofízisből nyert kivonat a méhizomzat összehúzódását váltja ki, majd felismerte, hogy ezzel az anyaggal a szülés beindítására is képes. Évtizedekkel később, Vincent du Vigneaud amerikai biokémikus írta le az oxytocin szerkezetét és sikerült szintetizálnia is azt. Az oxytocinnak ezen formája remek lehetőségnek tűnt a szülészek számra a szülések megindítására vagy a vajúdás gyorsítása érdekében. Anélkül, hogy a hatásait vizsgálatok előzték volna meg, azonnal használni is kezdték, és az oxytocin csakhamar az intézményi szülések gyakori kísérője lett. Használják szülést megelőzően terhelés céljából, szülésindításra, a vajúdás gyorsabbá tételére, a fájások erősítésére, a méhlepény megszületésének gyorsítására, illetve szülést követően fellépő vérzés csillapítására is. Miközben megfontolt alkalmazása valóban segítség lehet például kisebb beilleszkedési rendellenességek vagy pszichés elakadások esetén, rutinszerű használata mára olyan mértékben elterjedt, hogy azt hihetjük, nem is menne a szülés nélküle, és ezzel együtt az a téves elképzelés él bennünk, hogy az oxytocin szintetikus formája nem különbözik a szervezetünkben termelődőtől. 1979-ben jártunk, mire Pedersen és Prange patkánykísérletek során azt tapasztalták, hogy az oxytocin nem csak a kontrakciókra vagy a tejleadó reflexre hat, hanem felelős az anyai viselkedésért is. Kísérletükben szűz patkányok agyába fecskendeztek oxytocint, akik ezt megelőzően nem érdeklődtek a patkánykölykök iránt, ezt követően azonban kialakult náluk az anyai gondoskodó viselkedés (Pedersen & Prange, 1979). Ezt követően újabb 30 év telt el, mire az epigenetikai kutatások során felismerték az oxytocin generációkon átívelő hatását (Varga, 2019a).
Az oxytocin felfedezését perifériás hatása tette lehetővé, és sokáig csak a méhösszehúzódásokban, szoptatásban gyakorolt szerepének tulajdonítottak komoly jelentőséget, azonban ma már tudjuk, hogy ettől a periférián is több területet érint, ráadásul több fontos centrális hatással is bír.
Az oxytocin a társas kapcsolatok szabályozásában betöltött szerepén keresztül hat a reproduktív viselkedésre, az újszülöttkötődés megalapozásában szerepet játszó magatartásformákra, a szülői viselkedés beindulására és fenntartására, és ezen túlmenően a dopaminrendszerrel való kapcsolaton keresztül arról is gondoskodik, hogy az anya örömét lelje gyermeke gondozásában. Minden jel arra mutat, hogy az önálló boldogulásra még sokáig képtelen gyermek fáradtságos gondozásának alapjait a centrális oxytocinrendszer teremti meg az anya-gyermek között kialakuló kapcsolaton és érzelmi köteléken keresztül (Varga, 2012).
Az oxytocin kulcsfontosságú hormon a szülés során:
Az oxytocin kisebb része a periférián, de főleg a hipotalamuszban termelődik, és az agyalapi mirigy hátsó lebenyén keresztül jut a véráramba, ahol a felezési ideje 1-2 perc. Az impulzusokban való kibocsátás és a gyors felezési idő a magyarázat a méhösszehúzódások szintén hullámszerű jelenségének. Az állandó kontrakciókban a méh kimerülne és a magzat sem jutna elegendő oxigénhez, de az összehúzódások közti szünetben helyre tud állni a méh vérellátása, az oxytocinra érzékeny receptorok is pihenni tudnak, nem fenyegeti őket a kimerülés veszélye, ami szülés után atóniás vérzéshez vezethetne. A periférián az összehúzódásokért felelős oxytocinnal szemben a hatását az agyban, centrálisan kifejtő oxytocin felezési ideje már 28 perc. Ez biztosítja, hogy a vajúdást támogató pszichés hatások - a kontrakciók hullámzásától eltérően - állandóak legyenek. A centrális oxytocin mennyisége emellett 5-10-szerese a véráramban megtalálható oxytocinszintnek (Buckley, 2015).
Amikor az oxitocyn az agyba áramlik, üzenetet küld az agyalapi-mirigynek, hogy emelje a béta-endorfinszintet. Az endorfin testünk természetes fájdalomcsillapítója, ami segít a szülés intenzív érzéseivel való megküzdésben, valamint az oxytocinon keresztül, a szülést követően ezeknek az intenzív érzéseknek az elfelejtésében is (Evans, 1997).
Az oxytocin felszabadulását és pozitív hatását környezeti tényezők befolyásolják. A stressz, az ismeretlen helyzet, a félelem, az adrenalinszint emelkedése csökkenti az oxytocinszintet és a paraszimpatikus idegrendszer aktivitását, így különösen fontos, hogy az anya szorongásoktól mentesen, számára ismerős, biztonságos környezetben és őt támogató kísérőkkel vajúdjon és adjon életet gyermekének.
Az oxytocin a vérben és az agyban is felszabadul, a perifériás oxytocint azonban a vér-agy gát már nem engedi visszajutni az agyba, ami azt jelenti, hogy a szülést támogató pszichológiai, érzelmi hatások a centrális oxytocinnak köszönhetőek (Varga, 2011c).
.jpg) Ahogy arról a bevezetőben szó volt, az oxytocinnak a 20. század közepe óta létezik szintetikusan előállított formája is, amit széles körben alkalmaznak szülésindításra, a szülés lefolyásának gyorsítására, a kontrakciók intenzívebbé tételére.
Ahogy arról a bevezetőben szó volt, az oxytocinnak a 20. század közepe óta létezik szintetikusan előállított formája is, amit széles körben alkalmaznak szülésindításra, a szülés lefolyásának gyorsítására, a kontrakciók intenzívebbé tételére.
A szintetikus oxytocin ‒ a testben természetesen termelődő oxytocinnal ellentétben ‒ csak a vérben van jelen, a vér-agy gát nem engedi átjutni az agyba, így azok a pozitív hatások, amik természetes oxytocin esetén támogatják a vajúdást, nem érhetőek el mesterségesen adagolt oxytocin esetén. Emellett a szintetikus oxytocin csökkenti a centrális oxytocin szintjét is a szervezetben (Varga, 2011c).
A szintetikus oxytocin által kísért vajúdás más tekintetben is különbözik az élettani vajúdástól:
Mindezek alapján érthető, hogy az amerikai Gyógyzserek Biztonságos Használatának Intézete miért sorolja a szintetikus oxytocint aközé a 12 gyógyszer közé, melyet a magas kockázati ártalomra való tekintettel kizárólag bizonyítékokon alapuló protokollok mentén szabad alkalmazni. Clark és munkatársai felhívják a figyelmet a szintetikus oxytocin speciális jellegére és az ebből fakadó elővigyázatos alkalmazás jelentőségére, valamint olyan irányvonalakat fogalmaznak meg, melyek figyelembevétele és betartása meglátásuk szerint csökkentheti az oxytocin nem megfelelő használatából fakadó káros következményeket. Az oxytocin különlegességének szempontjai között említik, hogy más intravénás gyógyszerekkel ellentétben hatása nem azonnali, az állandó plazmaszint a beadástól számított 40 perc elteltével érhető el. Ez azt jelenti, hogy hatását csak bizonyos idő elteltével tudja kifejteni, így következő adag gyógyszert nem tanácsos addig adni, amíg az első hatását teljesen ne ismernénk. A második szempont, amit kiemelnek, hogy a szintetikus oxytocin azon kevés gyógyszer egyike, aminek kiszámíthatatlan a terápiás indexe: ugyanaz a gyógyszermennyiség az egyik anyánál nem vált ki semmilyen hatást, a másiknál a várt kontrakciókhoz vezet, míg a harmadiknál hiperstimulációt okozhat. Ezért javaslatuk szerint a gyógyszer adagolását alacsony dózissal kell kezdeni és addig nem fokozni az infúzió sebességét, amíg a már beadott gyógyszer hatása nem ismert (Clark, Simpson, Knox, & Garite, 2009).
A 2019-es EMMI ajánlásban nincs szó a vajúdás közben alkalmazott oxytocinról. Maga a szó is mindössze egyszer szerepel: a lepényi szak aktív vezetésénél.
“Nagyon megtévesztő lehet a szubjektíven megélt fájdalomélmény, hangsúlyozta a részlegvezető docens, az ugyanis nem képezi le pontosan a fájástevékenység hatékonyságát. Sőt, Valent Sándor szerint gyakori tapasztalat, hogy a fájásgyengeség jegyében zajló szülést a kismamák sokszor fájdalmasabbnak élik meg. Ilyenkor a méhszáj megfelelő ütemű tágulása nem következik be a fájdalmas, de nem kielégítően hatékony méhtevékenység mellett.”
Nem is megyek bele jobban, de egy mondatot muszáj: nem fáj az annyira csak úgy érzed, és egyébként sem ér semmit, amit olyan nagyon fájdalmasnak gondolsz, hiszen a vajúdás nem halad tőle. Csupa pozitív szuggesztió, amit támogatja a vajúdás haladását, az anya saját testébe vetett bizalmát, és a komptencia érzést. (irónia)
 “Lehetnek olyan adottságok a szülés során, amikor az orvos a kismama kérése ellenére sem javasol alternatív kitolási pozíciót. Ezek lehetnek egészségi okok (rossz szívhang, a baba rosszul fekszik, faros, ikerterhességnél hüvelyi úton születnek a babák stb.), de függhetnek az orvos és a szülésznő tapasztalatától is. Előfordul, hogy az orvos nem érzi biztonságosnak az állva történő szülés levezetését, ezért háton fekvésre kéri a kismamát a kitolás ideje alatt – magyarázza Valent Sándor.
“Lehetnek olyan adottságok a szülés során, amikor az orvos a kismama kérése ellenére sem javasol alternatív kitolási pozíciót. Ezek lehetnek egészségi okok (rossz szívhang, a baba rosszul fekszik, faros, ikerterhességnél hüvelyi úton születnek a babák stb.), de függhetnek az orvos és a szülésznő tapasztalatától is. Előfordul, hogy az orvos nem érzi biztonságosnak az állva történő szülés levezetését, ezért háton fekvésre kéri a kismamát a kitolás ideje alatt – magyarázza Valent Sándor.
A faros hüvelyi szülés, pláne először szülők esetén, egyébként is nagyon nagy kockázatokkal jár. Fennállhat a veszélye, hogy a magzat koponyája elakad, ám ebben az esetben már a sürgősségi császármetszés sem segít, akkor azt a babát ott elveszíthetik. Ezért ezekben az esetekben az orvos a kockázatok mérlegelése után jellemzően már előzetesen a császármetszés mellett dönt.
A Szülészeti Adatbázis kitöltői között a kitolási szak 5,6 százaléka zajlik vertikális testhelyzetben. A testhelyzetet az esetek 74,6 százalékában a szülésnél jelenlévő szakemberek kérték. Ezek szerint 4-ből 3 anya esetében fellép valamilyen egészségügyi ok, bár tudva, hogy sem az ikres hüvelyi szülést, sem a farfekvéses babák hüvelyi úton történő megszületését nem támogatják itthon, igen csekély a valószínűsége, hogy ez okozza a nagy arányú eltérést. Az persze elképzelhető, hogy az anya fekvésére kedvezőtlen szívhanggal reagál a baba, mert az anya fontos vérereit elnyomja, és így nem jut elengedő oxigéndús vérhez (nem véletlen, hogy kedvezőtlen magzati szívhang esetén az anya pozíció váltása az elsők között szerepel, amivel a korszerű gyakorlatot követő szakemberek próbálkoznak, még akkor is, ha az anya szabadon választott testhelyzetben van.), ahogy lehet az is, hogy az igen nagy arányban adott szintetikus oxytocin befolyásolja kedvezőtlenül a magzati szívhangot. Ezek közül egyikre sem az anya fekvő testhelyzete a megoldás, ahogy éppen, hogy fekvési rendellenesség vagy farfekvés esetén lenne kiemelt jelentősége annak, hogy az anya szabadon mozoghasson, nagyobb teret, és több mozgási szabadságot biztosítva ezzel a magzatnak. A várandósság végén hormonális hatásokra a medence porcai, ízületi szalagjai fellazulnak, mozgékonyabbá válnak, segítve ezzel a baba fejének megfelelő elhelyezkedését, forgását, áthaladását a vajúdás és a szülés során. MR vizsgálatokkal igazolt, hogy a megfelelő testhelyzet akár több centi pluszt jelenthet a baba számára (Simkin & Ancheta, 2013).
A faros hüvelyi szülés kockázataiban számottevő szerepe van, hogy alig van Magyarországon szakember, aki érteni hozzá. Ez valóban kockázatokat jelent az anyára és a babára is. Azonban a medencevégű fekvések nagytöbbsége, önmagában nem indokolná a császármetszést, ha az anya mellett olyan szakember lenne jelen, akinek van tapasztalata a szüléskísérésnek ezen a területén. Kutatások alapján az sem jelent igazán nagyobb kockázatot, hogy az anyának a faros baba megszülése az első szülése (Kielland-Kaisen és mtsai, 2020)
Ajánlom ezt a videót, és külön felhívnám figyelmet az anya testhelyzete mellett a szakemberek elhelyezkedésére, a baba fogadására:
A szabadon választott testhelyzet előnyei:
Mindezek az előnyök pedig úgy érhetőek el, hogy nem ismert a szabad mozgás biztosításából fakadó anyai vagy magzati kockázat, szövődmény, és úgy csökkenti a vajúdás időtartamát, hogy nem tesz szükségessé további beavatkozásokat (Romano & Lothian, 2008; Lawrence, Lewis, Hofmeyr, & Styles, 2013)
Mindezek után érthető, hogy miért fogalmazott Marsden Wagner szülész, perinatológus, a WHO Női és Gyermekegészségügyi Programjának egykori programvezetője a 2003-ban Nyíregyházán megrendezett szülésznőkonferencián a beszédében a következőképpen:
“Ez a két beavatkozás [fekvő testhelyzet és gátmetszés] értékes mutatója a tényeken alapuló anyasági ellátásnak bármely kórházi közösségben, mivel már huszonöt éve bizonyított tény, hogy a háton fekvés az összes testhelyzet közül a legrosszabb a szülésre, illetve hogy a gátmetszés alkalmazása szigorúan korlátozandó, és az összes szülés 10%-át soha nem lenne szabad meghaladnia.”
A WHO 2018-as ajánlása mind az epidurális érzéstelenítéssel, mind az anélkül szülő nők számára a szabadon választott testhelyzetben történő szülést javasolja.
.jpg) “Ebben az esetben sem siettetik a szülést feltétlenül, pár órát várnak, de adnak antibiotikumot, hogy megelőzzék a felszálló fertőzést, ám ha 6-8 órán belül nem kezdődik hatékony fájástevékenység, akkor megpróbálják azt beindítani [...] orvosi szempontból a legszerencsésebb az, ha a kettő között, valamikor a tágulási szakaszban reped meg a burok. Burokrepesztést azért szoktak végezni a tágulás során (ha nem reped magától), mert fontos tudni, hogy a baba nem kakilt-e bele a magzatvízbe (ha igen, az a szülés alatt a magzat oxigénhiányos károsodásával járhat). Ugyanakkor azért sem mindegy, hogy mikor repesztik meg a magzatburkot, mert ha a koponya még nem rögzült megfelelően, akkor a köldökzsinór kisodródhat, és sürgősen császármetszést kell végezni. Az orvos szerint a fájásokon is segít: ha addig bizonytalanok voltak, azután a hatékonyságuk rendeződhet.”
“Ebben az esetben sem siettetik a szülést feltétlenül, pár órát várnak, de adnak antibiotikumot, hogy megelőzzék a felszálló fertőzést, ám ha 6-8 órán belül nem kezdődik hatékony fájástevékenység, akkor megpróbálják azt beindítani [...] orvosi szempontból a legszerencsésebb az, ha a kettő között, valamikor a tágulási szakaszban reped meg a burok. Burokrepesztést azért szoktak végezni a tágulás során (ha nem reped magától), mert fontos tudni, hogy a baba nem kakilt-e bele a magzatvízbe (ha igen, az a szülés alatt a magzat oxigénhiányos károsodásával járhat). Ugyanakkor azért sem mindegy, hogy mikor repesztik meg a magzatburkot, mert ha a koponya még nem rögzült megfelelően, akkor a köldökzsinór kisodródhat, és sürgősen császármetszést kell végezni. Az orvos szerint a fájásokon is segít: ha addig bizonytalanok voltak, azután a hatékonyságuk rendeződhet.”
A magzatvíz fontos funkciója, hogy a várandósság során védi a babát és a köldökzsinórt is a sérülésektől, megfelelő fejlődési környezetet és szabad mozgást biztosít a baba számára. A magzatburokban lévő víz emellett védi a babát, hogy ne nyomódjon az anya csontjainak, megkönnyíti a magzat fejének forgását, csökkenti a fertőzésveszélyt (Simkin & Ancheta, 2013; Wagner & Gunning, 2017).
A burokrepesztés feltehetőleg úgy gyorsítja a szülést, hogy a magzatvíz elfolyását követően nagyobb nyomás éri a méhnyakat, ami fokozza a prosztaglandin és az oxytocin termelést (Simkin & Ancheta, 2013). Indokolt burokrepesztés esetén sem hanyagolható el a körültekintő eljárás, ugyanis, ha a baba feje még nem illeszkedett be a medencébe, a kizúduló magzatvíz magával sodorhatja a köldökzsinórt, ami a hüvelybe kerülve elnyomódhat, elvágva a baba oxigénforrását. Ezért a méhnyak teljes felszedődése, 4 cm-es tágulás és a baba megfelelő beilleszkedése előtt alapos ok nélkül nem tanácsos burokrepesztést végezni. Amennyiben a beavatkozás szükséges, az édesanyát tájékoztatni kellene arról is, hogy nem biztos, hogy a burokrepesztés meghozza a várt hatást: miközben a kontrakciók fájdalmasabbá válhatnak, fennáll a további beavatkozások szükségességének valószínűsége, valamint nő a császármetszés kockázata is (Davis, 2004, idézi Noll, 2017; Neilson, 2008; idézi Novák, 2019; Simkin, 2013).
A burokrepesztés egy ritka, ám annál veszélyesebb kockázata a köldökzsinórhoz köthető. Normál esetben a köldökzsinór a magzatburkon áthaladva kapcsolódik a méhlepényhez, általában annak középső részén. Azonban néha előfordul, hogy a köldökzsinór nem a méhlepény közepéhez, hanem annak széléhez kapcsolódik, illetve megesik, hogy a köldökzsinór erei még a méhlepény elérése előtt szétágaznak és a burokban, az amnion és a chorion között futnak (velamentózus köldökzsinór). Mivel itt nem védi őket a Wharton-kocsonya, könnyebben megsérülnek, illetve burokrepesztés esetén fennáll a veszélye, hogy a művelet végrehajtása közben megsértik valamelyik így futó eret, ami súlyos vérzéshez vezet, és azonnali közbeavatkozást tesz szükségessé. A velamentózus köldökzsinór előfordulási aránya egy gyermekkel várandós anyák körében 1,1%, ikrek esetén 8,7%. Kialakulásának kockázatát növeli, ha a magzatnak 1 köldökartériája van, ha a méhlepény 2 lebenyből áll, ha fennáll valamilyen méhrendellenesség, ha a magzat lány, ha a baba asszisztált reprodukció keretében fogant, ha korábbi várandósság során előfordult már köldökzsinór probléma, valamint az anya életkora és az ikervárandósság (Ebbing, Kiserud, Johnsen, Albrechtsen, & Rasmussen, 2013; Velamentous Cord Insertion, dátum nélk.; Rocha, Carvalho, Costa, Meireles, & do Carmo, 2012).
A Szülészeti Adatbázis kitöltői között a burokrepesztés előfordulási aránya 54,1 százalék, a burokrepesztések csaknem felére 0-4 centiméteres tágulásnál került sor, a beavatkozásra leggyakrabban szülésindítás, vagy a vajúdás gyorsítása miatt került sor, illetve az anyák 15,2 százalékát nem tájékoztatták a burokrepesztés okáról. A WHO nem javasolja, hogy pusztán a vajúdás elhúzódásának megakadályozására burokrepesztést végezzenek (WHO, 2018), a 2019-ben kiadott családbarát elvekre épülő szakmai irányelv nem tartalmaz erről a gyakran alkalmazott beavatkozásról iránymutatást.
A magzatvíz színe átlátszó vagy opálos, esetleg sárgás és a magzatmáz pelyhei úszhatnak benne. Amennyiben a színe zöld, az azt jelenti, hogy a baba belekakilt a magzatvízbe. A mekóniumos magzatvíz arra utal, hogy valamikor (!) stressz érte a babát; a mekónium jelenléte indokolttá teszi a szorosabb megfigyelést azért is, hogy látni lehessen, a baba hogyan viseli a vajúdást, és azért is, mert ilyen esetben nagyobb az esély a baba fertőzéses megbetegedésére, azonban ebben az esetben is kedvezőbb az ép burok, különösen, ha a fent felsorolt kockázatokat is a mérlegre tesszük.
 “valóban hasznos érzéstelenítésnek az epidurális vagy a spinális érzéstelenítést tartja.”
“valóban hasznos érzéstelenítésnek az epidurális vagy a spinális érzéstelenítést tartja.”
A gerincközeli érzéstelenítés jelenleg a leghatékonabb fájdalomcsillapítási módszer. Előnyi között sorolhatjuk, hogy bár jellemzően opioid gyógyszerekkel együtt alkalmazzák kisebb gyógyszeres terhelést jelent az anya és a baba számára, nem befolyásolja az anya tudatát (Várady, 2021), és az anya akkor is ébren lehet, ha császármetszéssel szül.
Bár az epidurális érzéstelenítés a baba és az anya számára is kisebb terhelést jelent több gyógyszeres fájdalomcsillapítási lehetőséghez képest, mint minden gyógyszernek, ennek is vannak kockázatai, lehetséges rövid- és hosszútávú hatásai, amiket érdemes mérlegelni, amikor a vajúdás közben preferált fájdalomcsillapítási lehetőségekről szeretnénk dönteni. Csak néhány ezek közül, hogy lássuk, mennyire komplex, egymásra ható folyamatokról van szó:
Arról, hogy az epidurális érzéstelenítés hogyan befolyásolja a szülés időtartamát, eltérő információkat találunk. Abban, hogy a kitolási szak idejét elnyújthatja, inkább van egyetértés, mint abban, hogy a vajúdás időtartamát hogyan befolyásolja. Egyes vélemények szerint rövidíti, mások szerint hosszabbítja. Kukulu vizsgálatában az epidurális érzéstelenítéssel szülő nőknél megnőtt a vajúdás időtartama, gyakrabban vált szükségessé oxytocin és oxigén adása az anyának, azonban nem növelte a beavatkozások és a császármetszés arányát a vizsgált nők körében. A vizsgálat mindkét csoportjában 51 nő vett részt (Kukulu & Demirok, 2008). Wagner (2017) nem javasolja az epidurális érzéstelenítést a látencia szakban, vagyis a tágulás első 4-5 centiméterének elérése előtt. Egyéb indikáló tényező hiányában azért is érdemes lehet megvárni ezt a határt, hogy a vajúdás hormonális folyamatai minél inkább beindulhassanak, és minél jobban felépíthessék, támogathassák a vajúdás természetes folyamatát. Emellett az érzékelés segíti az anya és a baba együttműködését. Téves elképzelés a szülés folyamatában a magzatra mint passzív szereplőre gondolni, akivel csak történnek a dolgok. Nagyon is aktívan részt vesz a saját megszületésében. Helyezkedik, forgásokat végez, a talpát érő inger hatására tolja magát egyre mélyebbre a szülőcsatornában. A mozgását érzi az anya és ösztönös késztetése megtalálni azt a testhelyzetet, amiben leginkább támogatni tudja a baba benti munkáját. Minél tovább megmaradhat kettejük aktív együttműködése, annál valószínűbb, hogy a baba be tud fordulni a születése szempontjából legkedvezőbb testhelyzetbe. Leiberman és munkatársai (2005) egy 1562 nő bevonásával készült vizsgálatban arra a következtetésre jutottak, hogy az EDA megnehezíti, hogy a baba be tudjon illeszkedni és a megfelelő pozíciót fel tudja venni. Úgy találták, epidurális érzéstelenítés mellett gyakrabban fordul elő, hogy a magzat a szülés szempontjából kedvezőtlen pozíciót vesz fel, ez pedig a szülés idejét meghosszabbítja és növeli a császármetszés valószínűségét. Erre rímelnek Simkin (2013) szavai, aki arról ír, hogy az EDA mellett ellazult medencefenéki izmok nem tudnak olyan optimális felszínt nyújtani a baba fejének forgásaihoz, mint amikor az érzéstelenítés izomlazító hatása nem érvényesül, illetve a baba leszállását is kevésbé tudja támogatni, azáltal, hogy a medencefenékre érkező nyomás nem tudja azt a kontrakciót kiváltani, mint érzéstelenítés nélkül. A baba fejének kedvezőtlen pozíciója a kitolási szakban magával hozza a nehéz szülés valószínűségét, különösen, ha a kitolási szak irányítottan zajlik, ahol a lélegzet visszatartását és erőltetett nyomást kérnek a kismamától. Itt fontos megemlíteni azt is, hogy az érzéstelenítés miatt nagyobb a valószínűsége, hogy az anya megsérül, mert nem érzi a teste határait. A fájdalom értelmét keresve volt már arról szó, hogy a fájdalom üzenet, ami segíteni tud. De ha nem érzem, mennyit bír a testem, végrehajthatok olyan utasításokat vagy feszíthetem annyira a határaimat, aminek sérülés lehet a vége, mert nem tudom, meddig mehettem volna el. Viszont, ha az EDA hatása a kitolási szakban is tart és az anya nem érzi a kontrakciókat, szükségessé válik a kitolási szak irányítása.
Az elhúzódó vajúdás okait keresve lényeges az EDA oxytocinszintet csökkentő hatásáról is beszélnünk. Az EDA ugyanis visszaveti mind a centrális, mint a perifériás oxytocin mennyiségét a babában és az anyában is (Buckley, 2005). A méhtevékenység lanyhulása pedig az oxytocinszint kívülről történő emelését teheti szükségessé, nem is akármilyen mértékben. Míg az EDA nélkül szülő nők 29,3%-a, addig az EDA mellett szülő nők 78,9%-a kapott oxytocint (Wiklund, Norman, Uvnäs-Moberg, Ransjö-Arvidson, & Andolf, 2009), egy másik vizsgálatban pedig az epidurális érzéstelenítés mellett négy-ötszörösére emelkedett az oxytocin alkalmazásának valószínűsége (Oscarsson, Amer-Wåhlin, Rydhstroem, & Källén, 2006), miközben azt is fontos tudnunk, hogy a mesterséges oxytocin nem tudja azt, amit a természetes párja. Először szülő nők esetében az epidurális érzéstelenítés és az oxytocin együttes használta 50%-ra emeli annak a valószínűségét, hogy a szülés császármetszéssel fejeződik be (Rahm, Hallgren, Högberg, Hurtig, & Odlind, 2002; Buckley, 2015).
A kitolási szakban a medencefenékre, illetve a hüvely hátsó falára érkező nyomás azt az üzenetet küldi az agyalapi mirigybe, hogy fokozza az oxytocin termelést. Az oxytocin emelkedő szintje fokozott nyomási ingerrel, ebből következőleg erősebb nyomással és végső soron tovább fokozódó oxytocin termeléssel jár együtt. Ezt az önmagát gerjesztő mechanizmust azonban gátolja, ha a nyomásinger érzékelés hiányában nem tudja kiváltani a megfelelő hatást. Ez együtt járhat a szülés elakadásával, és azon túl, hogy a kitolási szak irányítását teszi szükségessé, a kitolási inger hiányában, akaratlagos nyomást tesz szükségessé (Simkin & Ancheta, 2013; Jonas, és mtsai., 2009).
Az EDA az oxytocin szinten túl csökkenti a test természetes fájdalomcsillapítójának, az endorfinnak is a szintjét. Gondolhatnánk, hogy ez kevéssé fontos, hiszen ott a gyógyszer, ami csillapítja a fájdalmat, viszont az endorfinra nem csak a szülés közben, hanem a szülést követő időszakban is szükség van és nemcsak nekünk, hanem a kisbabánknak is, aki az anyatejen keresztül részesül belőle. Az optimálistól alacsonyabb endorfinszint akadályt gördíthet az anya-baba páros zökkenőmentes egymásra hangolódása elé, illetve a baba sírósabb lehet az első napokban (Wiessinger, West, & Pitman, 2017). Odent emellett felhívja a figyelmet a szülés és a szoptatás kapcsolatára. A bétaendorfinok hatására ugyanis prolaktin termelődik, ami kulcsfontosságú hormon a szoptatásban, valamint egyik a baba düdejének érését befejező hormonoknak (Odent, 2003).
.jpg) A szülés természetes folyamat, de a vágástól sokan félnek a kitolásnál, ráadásul a gátmetszéshez kapcsolódik a férjöltés káros, itt-ott máig felbukkanó gyakorlata.Ahhoz, hogy a baba feje kiférjen, a gátnak is nyúlnia kell, ehhez gátmasszázst, gátolajat is szoktak használni a szülés során, valamint szülés előtt gátizomtornát is javasolt végezni. Megeshet azonban, hogy a gát így is túlságosan feszül, repedni fog, és hogy lehetőleg ne repedjen bele a végbélbe, az orvos inkább ejt egy kisebb vágást rajta. A másik eset, magyarázta Valent Sándor, amikor a fej már a szülőcsatornába kerül, vagyis császárt már nem lehet végezni, de a babának nagyon levegőt kellene vennie, mert, mondjuk, nem jók a szívhangok, tehát a köldökzsinóron már valószínűleg nem kap rendesen oxigént. Ilyenkor ő javasolni szokta a gátmetszést, mert könnyen lehet, hogy még akár 8-10 perc is eltelne különben, mire a baba kijutna. Vágni szoktak koraszülésnél is, hogy minél tágabb legyen a szülőcsatorna a sérülékeny baba számára, és eszközös, vákuumos, vagy fogós szülésbefejezésnél is.
A szülés természetes folyamat, de a vágástól sokan félnek a kitolásnál, ráadásul a gátmetszéshez kapcsolódik a férjöltés káros, itt-ott máig felbukkanó gyakorlata.Ahhoz, hogy a baba feje kiférjen, a gátnak is nyúlnia kell, ehhez gátmasszázst, gátolajat is szoktak használni a szülés során, valamint szülés előtt gátizomtornát is javasolt végezni. Megeshet azonban, hogy a gát így is túlságosan feszül, repedni fog, és hogy lehetőleg ne repedjen bele a végbélbe, az orvos inkább ejt egy kisebb vágást rajta. A másik eset, magyarázta Valent Sándor, amikor a fej már a szülőcsatornába kerül, vagyis császárt már nem lehet végezni, de a babának nagyon levegőt kellene vennie, mert, mondjuk, nem jók a szívhangok, tehát a köldökzsinóron már valószínűleg nem kap rendesen oxigént. Ilyenkor ő javasolni szokta a gátmetszést, mert könnyen lehet, hogy még akár 8-10 perc is eltelne különben, mire a baba kijutna. Vágni szoktak koraszülésnél is, hogy minél tágabb legyen a szülőcsatorna a sérülékeny baba számára, és eszközös, vákuumos, vagy fogós szülésbefejezésnél is.
Akkor legalább abban megnyugodhatunk, hogy a férjöltés mégsem csak egy városi legenda, amit a kismamák találtak ki, hanem létező gyakorlat. (irónia) Hosszasan lehetne taglalni azt a jelenséget, hogy zömében férfi orvosok önhatalmúlag szűkebbre varrják nők hüvelyét, és nem gondolják ezt minimum etikátlannak, de érdemes tudni, hogy ez az eljárás számtalan nőtársuk életét keserítette már meg, miközben a “funkciójára” alkalmatlan. A szexuális élet javítását a hüvelyizomzat állapotán keresztül lehet javítani, ha az szükséges, ennek azonban nem a tű és a cérna az eszköze.
A bekezdés szerint a gátmetszés szükségességének egyik legfőbb oka, hogy a metszéssel elejét vegyék a súlyos repedésnek. Nézzük meg akkor a gátrepedés fokozatait:
A gátmetszés másodfokú sérülésnek felel meg és a leírtak alapján a harmad és negyedfokú sérüléseket szeretnék vele megelőzni. Elnézve, mit takarnak ezek a fokozatok, érthetőnek tűnik, de mielőtt elhamarkodott következtetésre jutnánk, nézzük meg, hogy olyan szakembereknél, akik a szülésre élettani folyamatként tekintenek, akik a szülést nem vezetik, hanem kísérik, akik mellett az anya ehet, ihat, szabadon mozoghat, akik nem kötnek be rutinból oxytocint, nem repesztenek ok nélkül burkot, és nem könyökölnek a kismama hasába, milyen arányban fordulnak elő ezek a sérülések. Szétnézve ezek között a szakemberek között, akik rendre közzéteszik a saját statisztikáikat, egészen hasonló eredményeket tapasztalhatunk. Álljon itt Ina May Gaskin (2015), amerikai bába gátmetszésre vonatkozó statisztikája:. Az általa vezetett Farm bábaközpontban a nők 68,7%-a sértetlen gáttal hozta világra a gyermekét, elsőfokú sérülést az anyák 19,4%-a, másodfokú sérülést 11,4%-a, harmadfokú sérülést 0,3%-a és negyedfokú sérülést 0,04%-a szenvedett el
A gátmetszés az egyik leggyakoribb sebészeti beavatkozás, melynek elvégzése előtt – jogsértő módon – nem tájékoztatják az anyákat, és nem kérik a beleegyezésüket. Talán az informált döntés hiányával is összefügg, hogy többen nemi erőszakként élik meg ezt a beavatkozást. Wagner a The Lancetben megjelent írásában a gátmetszésről mint modernkori szexuális csonkításról beszélt, és a rutinszerű alkalmazásával való felhagyásra szólított fel (Wagner, 1999).
Ha pedig vákuumot használnak, már gátmetszést is. Ezeknél az eseteknél fordulhatott elő korábban olyan, hogy az orvos belekönyökölt a kismama hasába fájdalmas rásegítésként, hogy a baba átjusson a szülőcsatornán. A könyöklést a szülő nők súlyos beleavatkozásnak, szülészeti erőszaknak élhetik meg.
Tehát az anya éli meg szülészeti erőszaknak, és nem a beavatkozás az, ami a problémát jelenti. Minden gond az anyai megéléssel van, véletlenül se azzal, ami az anyával és a gyermekével történik.
A Szülészeti Adatbázisban a kristeller-manőver előfordulási aránya a 2020-2023-ban szült anyák között 34,4 százalék, a vácuumal történő szülésbefejezéseké 4,7 százalék.
A hasbakönyöklés anyai kockázatai között olyanokat találunk mint a súlyos gát- és végbélizomszakadás, vizelet- és székletinkontinenca,méhrepedés, fájdalmas szexuális együttlét, gát és gátkörnyéki fájdalom, a szeméremtesti izomszakadás, bordatörés, májrepedés, hasi véraláfutások, légzészavar. Újszülötteknél előforduló szövődmény, hogy a beavatkozás következtében megemelkedik az intenzív ellátásra szoruló újszülöttek száma, komplikációk léphetnek fel az oxigénhiány miatt, idegkárosodás következhet be, főleg a karokban, eltörhet a baba csontja, megsérülhet a gerincvelője, agyvérzést kaphat vagy agykárosodást szenvedhet (Drandic, 2017).
“A válasz erre viszonylag egyszerű: amikor a kockázatmérlegelésnél a császármetszés javára billen a mérleg nyelve, vagy akut helyzetben, amikor sürgősséggel, életmentő céllal be kell avatkozni a szülésnél. Ilyen lehet a vérzés, a szívhang romlása, ha a baba még nem jutott át a medenceüregbe. Nem sürgősségi eset, de császármetszésre lehet szükség haránt irányban fekvő vagy faros baba esetén, és akkor is, ha akár a babának, akár az anyának speciális ellátásra van szüksége akár az anya, akár a baba állapota miatt.”
A császármetszés okai széles palettán mozognak. Vannak közöttük úgynevezett abszolút indikációk, amikor a császármetszés elmaradása az anya, a baba vagy mindkettőjük egészségét, életét veszélyeztetné. Emellett vannak relatív okok, melyek fennállása esetén körültekintő mérlegelés kérdése, hogy a császármetszés mindenképpen szükséges-e vagy elkerülhető, és van lehetőség a hüvelyi szülésre. Az abszolút okok egy része igen jól körülhatárolható és az indokoltságuk nem különösebben szorul magyarázatra, közülük több is azonnali, életmentő beavatkozás szükségességét jelenti. A relatív okok esetében már nem ilyen egyszerű a kérdés, és orvosonként eltérő állásponttal találkozhatunk, mi tartozik ebbe a körbe és mi nem. Érdekes adalék, hogy a Szülészeti Adatbázis adatait tanulmányozva azt látjuk, hogy míg az abszolút indokra hivatkozva igen alacsony a császármetszések aránya, addig a császárfrekvenciák túlnyomó többségét relatív okok okozzák. Az alábbi listákat, két, a természetes szülés mellett elkötelezett szakember írása alapján állítottam össze, és még az ő listáik sem fedik teljességében egymást. A „megszólaltatott” szakértők: Michel Odent francia szülész és Marsden Wagner, akitől korábban már többször is idéztem.A császármetszés (2004), Marsden Wagner Szülési terv (2017). A felsorolásban vezetéknevük első betűjével jelzem, melyiküknél szerepelt a gondolat. Az egyes okok részleteseben kifejtve itt olvashatóak.
Abszolút indikációk a császármetszésre:
Relatív okok a császármetszésre
A szülészeti adatbázisban a vajúdást követően végrehajtott császármetszések között a válaszadók között előfordulás alapján az első 3 helyezett:
Programozott császármetszés esetén:
Absolut okot a válaszadók 5,4 százaléka jelölt meg a válaszai között.
Annyi mindent lehetne még, de tényleg nincs értelme idemásolnom, mindent amit a TudásBázisban már egyébként is megtaláltok. Amit még nem, azokat a témákat is hozom majd, de addig is számos csodás szüléskörüli szakembert találtok személyesen és az online térben is, akik mind azért dolgoznak, hogy korszerű, naprakész információhoz jussatok. Forduljatok hozzájuk bizalommal.
Bin, Y. S., Roberts, C. L., Nicholl, M. C., Ford, J. B. (2017) Uptake of external cephalic version for term breech presentation: an Australian population study, 2002–2012, BMC Pregnancy and Childbirth, 17(1), 244
Buckley, S. J. (2005). Epidurals: risks and concerns for mother and baby. Letöltés dátuma: 2022. 01 28, forrás: sarahbuckley.com: https://sarahbuckley.com/epidurals-risks-and-concerns-for-mother-and-baby/
Buckley, S. J. (2015). Hormonal Physiology of Childbearing:. Childbirth Connection.
Burrows, L. J., Meyn, L. A., & Weber, A. M. (2004). Maternal morbidity associated with vaginal versus cesarean delivery. Obstetrics and Gynecology, 103(5 Pt 1), 907-912.
Clark, S. L., Simpson, K. R., Knox, G. E., & Garite, T. J. (2009). Oxytocin: new perspectives on an old drug. American Journal of Obstetrics and Gynecology, 200(1), 35.e1-6.
Dahlen, H., Thornton, C., Downe, S., Jonge, A., Seijmonsbergen-Schermers, A., Tracy, S., . . . Peters, L. (2021). Intrapartum interventions and outcomes for women and children following induction of labour at term in uncomplicated pregnancies: a 16-year population-based linked data study. BMJ Open, 11(6), e047040.
Dupont, C., Carayol, M., Le Ray, C., Deneux-Tharaux, C., & Riethmuller, D. (2017). Oxytocin administration during spontaneous labor: Guidelines for clinical practice. Guidelines short text. Journal of Gynecology Obstetrics and Human Reproduction, 6, 539-543.
Ebbing, C., Kiserud, T., Johnsen, S. L., Albrechtsen, S., & Rasmussen, S. (2013). Prevalence, Risk Factors and Outcomes of Velamentous and Marginal Cord Insertions: A Population-Based Study of 634,741 Pregnancies. PLOS ONE, 8(7), e70380.
EMMI. (2019). Az Emberi Erőforrások Minisztériuma egészségügyi szakmai irányelv a családbarát alapelvekre épülő szülészeti és újszülött ellátásról. Letöltés dátuma: 2020. 02 01, forrás: https://www.hbcs.hu/uploads/jogszabaly/3016/fajlok/EMMI_szakmai_iranyelv_csaladbarat.pdf
Evans, J. J. (1997). Oxytocin in the human--regulation of derivations and destinations. European Journal of Endocrinology, 137(6), 559-571.
Gaskin, I. M. (2015). Útmutató szüléshez. Budapest: Jaffa Kiadó.
Grivell, R., & Dodd, J. (2011). Short- and long-term outcomes after cesarean section. Expert Review of Obstretrics and Gynecology, 6(2), 205-215.
Gupta, M., & Saini, V. (2018). Cesarean Section: Mortality and MorbidityJOURNAL OF CLINICAL AND DIAGNOSTIC RESEARCH
Hall, M., & Bewley, S. (1999). Maternal mortality and mode of delivery. The Lancet, 354(9180), 776.
ICAN. (2016). A Breakdown of Risk: Comparing VBAC & Repeat Cesarean. Letöltés dátuma: 2020. 02 15, forrás: ICAN-Online: https://www.ican-online.org/blog/2016/10/day-21-a-breakdown-of-risk-comparing-vbac-repeat-cesarean/
Jonas, W., Wiklund, I., Nissen, E., Ransjö-Arvidson, A.-B., & Uvnäs-Moberg, K. (2007). Newborn skin temperature two days postpartum during breastfeeding related to different labour ward practices. Early Human Development, 83(1), 55-62.
Jonas, W., Johansson, L. M., Nissen, E., Ejdebäck, M., Ransjö-Arvidson, A. B., & Uvnäs-Moberg, K. (2009). Effects of intrapartum oxytocin administration and epidural analgesia on the concentration of plasma oxytocin and prolactin, in response to suckling during the second day postpartum. Breastfeeding Medicine: The Official Journal of the Academy of Breastfeeding Medicine, 4(2), 71-82.
Kallianidis, A., Schutte, J. M., van Roosmalen, J., van den Akker, T. (2018) Maternal mortality after cesarean section in the Netherlands, European Journal of Obstetrics, Gynecology, and Reproductive Biology, 229, 148-152
Kasnyik, M. (2019. 09 09). g7.hu. Letöltés dátuma: 2021. 11 29, forrás: Harmadával kevesebb gyerek születik hétvégéken és ünnepnapokon, mint hétköznap: https://g7.hu/adat/20190909/harmadaval-kevesebb-gyerek-szuletik-hetvegeken-es-unnepnapokon-mint-hetkoznap/
Kielland-Kaisen, U., Paul, B., Jennewein, L., Klemt, A., Möllmann, C. J., Bock, N., Schaarschmidt, W., Schaarschmidt, W., Brüggmann, D., Louwen, F., (2020) Maternal and neonatal outcome after vaginal breech delivery of nulliparous versus multiparous women of singletons at term-A prospective evaluation of the Frankfurt breech at term cohort (FRABAT), European Journal of Obstetrics, Gynecology, and Reproductive Biology, 252, 583-587
Kukulu, K., & Demirok, H. (2008). Effects of epidural anesthesia on labor progress. Pain Management Nursing: Official Journal of the American Society of Pain Management Nurses, 9(1), 10-16.
Lawrence, A., Lewis, L., Hofmeyr, G., & Styles, C. (2013). Maternal positions and mobility during first stage labour. The Cochrane Database of Systematic Reviews.
Lieberman, E., Lang, J. M., Frigoletto, F., Richardson, D. K., Ringer, S. A., & Cohen, A. (1997). Epidural analgesia, intrapartum fever, and neonatal sepsis evaluation. Pediatrics, 99(3), Pediatrics.
Lockwood, C. J. (2004). The initiation of parturition at term. Obstetrics and Gynecology Clinics of North America, 31(4), 935-947
Loscul, C., Chantry, A. A., Caubit, L., Deneux-Tharaux, C., Goffinet, F., & Le Ray, C. (2016). Association entre les intervalles d’augmentation de l’oxytocine pendant le travail et le risque d’hémorragie du post-partum. La Revue Sage-Femme, 15(5), 238-245.
Lőrincz, K. (2021). A női testben rejlő vajúdástámogató erő. In K. Varga (Szerk.), A szülési fájdalom kezelése - Nem farmakológiai módszerek (old.: 61-74). Budapest: Medicina Könyvkiadó Zrt.
Lőrincz, K. (2021). A vajúdástámogatás és nem gyógyszeres fájdalomcsillapítás módszerei - áttekintés a tudományos bizonyítékok szemüvegén keresztül. In K. Varga (Szerk.), A szülési fájdalom kezelése - Nem farmakológiai módszerek (old.: 91-126). Budapest: Medicina Könyvkiadó Zrt.
Noel-Weiss, J., Woodend, A. K., Peterson, W. E., Gibb, W., & Groll, D. L. (2011). An observational study of associations among maternal fluids during parturition, neonatal output, and breastfed newborn weight loss. International Breastfeeding Journal, 6(1), 9.
Noll, A. N. (2017). Vajúdástámogatás mindenkinek. Budapest: Jaffa Kiadó.
Novák, J. (2019). Szülés/születés Magyarországon a 20. századtól napjainkig. In K. Varga, A. Andrek, & J. E. Molnár (szerk.), A szülés és születés minősége a perinatális tudományok megközelítésében (old.: 200-214). Budapest: Medicina Kiadó Zrt.
Odent, M. (2003). A szeretet tudományosítása. Budapest: Napvilág Születésház Bt.
Odent, M. (2004). A császármetszés. Budapest: Napvilág Születésház.
Oscarsson, M. E., Amer-Wåhlin, I., Rydhstroem, H., & Källén, K. (2006). Outcome in obstetric care related to oxytocin use. A population-based study. Acta Obstetricia Et Gynecologica Scandinavica, 85(9), 1094-1098.
Papp, Z. (2009). A szülészet-nőgyógyászat tankönyve. Budapest: Semmelweis Kiadó.
Pedersen, C. A., & Prange, A. J. (1979). Induction of maternal behavior in virgin rats after intracerebroventricular administration of oxytocin. Proceedings of the National Academy of Sciences of the United States of America, 76(12), 6661-6665.
Rahm, V.-A., Hallgren, A., Högberg, H., Hurtig, I., & Odlind, V. (2002). Plasma oxytocin levels in women during labor with or without epidural analgesia: a prospective study. Acta Obstetricia Et Gynecologica Scandinavica, 81(11), 1033-1039.
Rocha, J., Carvalho, J., Costa, F., Meireles, I., & do Carmo, O. (2012). Velamentous Cord Insertion in a Singleton Pregnancy: An Obscure Cause of Emergency Cesarean—A Case Report. Case Reports in Obstetrics and Gynecology, 1-4.
Romano, A. M., & Lothian, J. A. (2008). Promoting, protecting, and supporting normal birth: a look at the evidence. Journal of obstetric, gynecologic, and neonatal nursing: JOGNN, 37(1), 94-104; quiz 104-105.
Shea-Lewis, A., Eckardt, P., & Stapleton, D. (2018). CE: Original Research: An Investigation into the Safety of Oral Intake During Labor. AJN The American Journal of Nursing, 118(3), 24–31.
Simkin, P., & Ancheta, R. (2013). A szülés kézikönyve. Budapest: SpringMed Kiadó.
Várady, E. (2021). A vajúdás és szülés során alkalmazott fájdalomcsillapító módzserek és gyógyszerek, potenciális mellékhatásaik és a szülésélmény. In K. Varga (Szerk.), A szülési fájdalom kezelése - Nem farmakológiai módszerek (old.: 17-44). Budapest: Medicina Könyvkiadó Zrt.
Várady, E., & Gitidiszné, G. K. (2021). Szülésfelkészítés, különös tekintettel a természetes szülésre és a nem farmakológiai fájdalomcsillapítás módszeretinek alkalmazására. In K. Varga (Szerk.), A szülési fájdalom kezelése - Nem farmakológiai módszerek (old.: 127-155). Budapest: Medicina Könyvkiadó Zrt.
Varga, K. (2011c). Az oxitocin mint neurotranszmitter: a perifériás hatókörön túl. LAM-Tudomány, 21(12), 000-000.
Varga, K. (2012). A centrális oxitocin és gyakorlati jelentősége. FEJEZETEK A LAKTÁCIÓS SZAKTANÁCSADÓ KÉPZÉS TÖRZSANYAGÁHOZ. Semmelweis Egyetem, Egészségügyi Közszolgálati Kar, Mentálhigiéné Intézet. Letöltés dátuma: 2020. 11 25, forrás: https://szoptatasportal.hu/fejezetek-a-laktacio
Velamentous Cord Insertion. (dátum nélk.). Letöltés dátuma: 2021. 12 17, forrás: www.vasapervia.com: https://vasaprevia.com/Velamentous-Cord-Insertion
Wagner, M. (1999). Episiotomy: a form of genital mutilation. The Lancet, 353, 1977-78.
Wagner, M. (2003). Tudományos tényeken alapulnak-e a szülészeti beavatkozások Magyarországon? Szülésznői Konferencia, 2003. szeptember 12-13., Nyíregyháza.
Wagner, M., & Gunning, S. (2017). Szülési terv - Szempontok a biztonságos és erőt adó szüléshez. Budapest: Alternatal Alapítvány.
WHO. (2018c). WHO recommendations: intrapartum care for a positive childbirth experience. Geneva.
Wiklund, I., Norman, M., Uvnäs-Moberg, K., Ransjö-Arvidson, A.-B., & Andolf, E. (2009). Epidural analgesia: breast-feeding success and related factors. Midwifery, 25(2), e31-38.